Миофасциальная боль – Миофасциальный болевой синдром — причины, симптомы, диагностика и лечение
Миофасциальный болевой синдром — причины, симптомы, диагностика и лечение
Миофасциальный болевой синдром — хроническое состояние, связанное с формированием в мышечной ткани локальных уплотнений в виде триггерных (болевых) точек. Боли провоцируются пальпацией точек, движением, приводят к ограничению двигательного диапазона, мышечной утомляемости. Диагностика осуществляется путём осмотра и пальпации, по показаниям проводится рентгенография, исследования соматических органов. Лечение включает сочетание фармакотерапии (НПВП, миорелаксанты, блокады) и немедикаментозных способов (рефлексотерапия, массаж, ЛФК, постизометрическая релаксация).
Общие сведения
Миофасциальный болевой синдром (МБС) начинает свою историю с 1834 года, когда впервые был описан феномен локализующихся в мышцах болезненных тяжей. В дальнейшем данный симптомокомплекс ассоциировали с ревматическим поражением мышц, воспалением фиброзной ткани, повышенной вязкостью коллоида в мышцах. Соответственно этим представлениям заболевание носило названия «миофасцит», «фиброзит», «миогеллёз». Современный термин «миофасциальный синдром» впервые был использован в 1956 году в фундаментальной работе американских медиков Дж. Г. Трэвелла и Д. Г. Симонса. Патология имеет широкое распространение, выступает одной из самых частых причин хронической боли. Заболеванию наиболее подвержены люди среднего возраста. У мужчин миофасциальный болевой синдром наблюдается в 2,5 раза реже, чем у женщин.
Миофасциальный болевой синдром
Причины миофасциального синдрома
Возникновение МБС связано с наличием в мышце ограниченных болезненных уплотнений — триггерных точек. Отдельная точка имеет диаметр 1-3 мм, сгруппированные точки создают триггерную зону диаметром до 10 мм. Формирование триггерных точек происходит под воздействием перенапряжения и травматизации мышц. Предрасполагающими факторами являются:
- Заболевания позвоночника. Остеохондроз, спондилоартроз, травмы позвоночника выступают источником болевой импульсации, провоцирующей повышение тонуса околопозвоночных мышц. Дополнительным фактором, провоцирующим МБС, становится возникающее вследствие боли вынужденное положение, приводящее к мышечному перенапряжению.
- Аномалии опорно-двигательного аппарата. Искривление позвоночника, укорочение нижней конечности, асимметричность таза, плоскостопие приводят к неравномерной нагрузке на мышцы тела. В перегруженных участках появляются триггерные точки, возникает миофасциальный синдром.
- Вынужденная поза. Работа в фиксированной позе, иммобилизация конечностей, однообразное положение постельного больного приводят к статической мышечной перегрузке. В условиях постоянной перегрузки формируется МБС.
- Стереотипные движения. Повторяющиеся однообразные двигательные акты происходят с сокращением определённых мышц. Перегрузка последних ведёт к образованию уплотнений.
- Нагрузка на нетренированные мышцы. В результате возникает микротравматизация, мышечное перенапряжение. Повторные неадекватные нагрузки вызывают миофасциальный синдром.
- Ушиб. Непосредственное травматическое воздействие на мышцу обуславливает нарушение структуры отдельных миофибрилл. Следствием являются дисфункция одних мышечных волокон и компенсаторная гиперфункция других. Последняя ведёт к перегрузке, провоцирующей МБС.
- Соматические заболевания. Внутренние органы тесно связаны с соответствующими мышечными группами. Соматогенная патологическая импульсация вызывает в скелетных мышцах локальное тоническое сокращение, длительное существование которого приводит к формированию триггерной точки.
- Эмоциональное перенапряжение. Многократный или хронический стресс, тревога, другие психоэмоциональные реакции сопровождаются повышенным мышечным напряжением. Возникающие мышечно-тонические состояния, сохраняющиеся после перенесенного эмоционального всплеска, способны провоцировать миофасциальный болевой синдром.
Патогенез
Результатом перегрузок и микроповреждений мышечной ткани является выявляемое микроскопически нарушение проницаемости мембраны миоцитов, высвобождение ионов кальция, повреждение белков, формирующих скелет клетки. Избыток кальция увеличивает сократимость миофибрилл. Длительное мышечное сокращение сопровождается подъёмом внутримышечного давления, что обуславливает ухудшение микроциркуляции. Сокращение мышц происходит с расходованием АТФ, для восполнения запасов которого необходим период расслабления. В условиях длительной мышечной нагрузки срабатывают компенсаторные механизмы: АТФ восполняется за счет имеющихся запасов, продуцируется путём анаэробного гликолиза. Нагрузка, превышающая возможности мышцы (в том числе вследствие нетренированности), приводит к срыву компенсаторных механизмов — устойчивому сокращению с образованием триггерной точки. Возникающий болевой синдром поддерживает спастическое состояние мышечных волокон. Формируется порочный круг: боль — мышечное напряжение — боль. Распространение болевой импульсации по нервным стволам обуславливает феномен удалённой боли.
Классификация
В клинической практике имеет значение различение активных и латентных триггерных точек. Активные точки — источник острой боли при движении и пальпации, могут переходить в латентное состояние. Латентные точки пальпаторно болезненны, активируются воздействием провоцирующих факторов. С учетом состояния триггерных точек выделяют три основные формы МБС:
- Острая — триггерные точки активны, обуславливают постоянный болевой синдром, усиливающийся при движениях.
- Подострая — боль сопровождает двигательные акты, исчезает в состоянии покоя.
- Хроническая — триггерные точки находятся в латентном состоянии, наблюдается некоторый дискомфорт в соответствующей области.
- Первичные — возникают вследствие мышечного поражения (травмы, перегрузки).
- Вторичные — формируются на фоне заболеваний суставов, позвоночника, соматических органов.
Симптомы миофасциального болевого синдрома
Заболевание характеризуется постепенным развитием болевой симптоматики на фоне постоянной перегрузки поражённых мышц. Миофасциальная боль ощущается пациентом как глубокая, умеренно интенсивная. Сначала боль возникает при мышечной нагрузке (движении, поддержании определённой позы), затем принимает постоянный характер, сохраняется в покое, усиливается при работе заинтересованных мышц. Зачастую наблюдается удалённая боль — болезненные ощущения локализуются в отделах тела, связанных с поражённой зоной. При поражении плечевого пояса отдалённая боль иногда выявляется в кисти, поясничных мышц — в ноге. МБС в мышцах туловища может имитировать сердечные, эпигастральные, почечные, печеночные боли. В отдельных случаях удалённая боль носит характер парестезии.
Миофасциальный синдром протекает с уменьшением двигательного диапазона, повышенной утомляемостью вовлечённой мышцы. Ряд пациентов рассматривают подобную симптоматику как мышечную слабость. В отличие от истинного пареза псевдослабость не сопровождается атрофическими изменениями мышц. Наиболее часто МБС наблюдается в мышцах шеи, надплечий, поясничной области. При шейной локализации заболевание протекает с головными болями, головокружением, возможен шум в ушах. Вторичный МБС часто остаётся незаметен за симптомами основной патологии: артралгией, вертеброгенной цервикалгией, люмбоишиалгией, болями при гастрите.
Осложнения
Миофасциальный синдром не опасен для жизни больного, но способен значительно уменьшить его трудоспособность. Хроническая боль физически изматывает пациента, неблагоприятно отражается на психоэмоциональной сфере, приводит к нарушениям сна. Инсомния усугубляет состояние усталости, негативно отражается на работоспособности. Качество жизни снижается, больному становится сложно выполнять повседневные профессиональные, бытовые обязанности.
Диагностика
Выявление МБС проводится клинически, дополнительные исследования необходимы для определения вторичного характера заболевания, установления причинной патологии. Диагностические затруднения связаны с малой осведомлённостью терапевтов, неврологов, вертебрологов, ортопедов относительно МБС. Основные этапы диагностики:
- Общий осмотр. Даёт возможность выявить скелетные аномалии, искривление позвоночника, нарушение осанки. Пальпация позволяет определить миофасциальный характер боли — ее усиление/возникновение при прощупывании поражённой мышцы. Одновременно пальпируются уплотнённые триггерные точки, нажатие на которые провоцирует вздрагивание больного — симптом «прыжка». Давление на точку в течение нескольких секунд вызывает появление удалённой и отражённой боли.
- Неврологический осмотр. Первичный миофасциальный болевой синдром протекает без неврологических изменений: сохранны чувствительность, сила мышц, рефлекторная сфера. Неврологическая симптоматика свидетельствует о наличии иного заболевания, не исключает сопутствующий МБС.
- Рентгенологическое исследование. Рентгенография позвоночника может выявлять искривления, остеохондроз, спондилоартроз, рентгенография суставов — артроз, признаки артрита.
- Обследование соматических органов. Необходимо для исключения/выявления соматогенного варианта МБС. С учетом симптоматики назначается электрокардиография, рентгенография ОГК, гастроскопия, консультации узких специалистов.
Дифференциальная диагностика осуществляется с фибромиалгией, корешковым синдромом, миозитом. Фибромиалгия отличается распространёнными болями по всему телу, сочетающимися с парестезиями. Корешковому синдрому присущи гипестезия, снижение мышечной силы, гипорефлексия, трофические изменения в зоне иннервации поражённого корешка. При миозите боль охватывает мышцу диффузно, носит ноющий характер.
Лечение миофасциального синдрома
Терапия МБС осуществляется неврологом, альгологом, мануальным терапевтом с участием массажиста, рефлексотерапевта, врача ЛФК. Лечение направлено на купирование боли, перевод активных болевых точек в латентное состояние. При вторичном миофасциальном синдроме обязательно проводится терапия причинной патологии. Фармакотерапия необходима в остром периоде, позволяет устранить болевой синдром. Осуществляется на фоне щадящего двигательного режима с использованием:
- Нестероидных противовоспалительных средств (кетопрофена, диклофенака натрия). Препараты обладают антивоспалительным, противоболевым эффектом.
- Миорелаксантов (толперизона, баклофена). Миорелаксанты замедляют процессы мышечного возбуждения, снимают тоническое напряжение, что способствует расслаблению спазмированных мышечных участков.
- Лечебных блокад. В триггерные точки вводят кортикостероиды, НПВП, местные анестетики. Блокады оказывают выраженный анальгетический эффект.
- Антидепрессантов (флуоксетина, амитриптилина). Применяются в комбинированном лечении длительно протекающего МБС. Устраняют симптомы депрессии, обладают анальгетическим действием.
Немедикаментозные методики дополняют фармакотерапию, необходимы для достижения стойкой ремиссии, профилактики последующих обострений. К их числу относятся:
Прогноз и профилактика
Миофасциальный болевой синдром — хроническое заболевание. У большинства пациентов комплексная терапия позволяет добиться латентного состояния болевых точек. Последующее сохранение латентности достигается путём исключения провоцирующих факторов, регулярных занятий ЛФК, периодических курсов массажа. Первичная профилактика МБС начинается с детского возраста, предусматривает формирование правильной осанки, приучение к здоровому образу жизни, занятия спортом, своевременную коррекцию костно-мышечных аномалий. Вторичная профилактика включает избавление от лишнего веса, правильную организацию профессиональной деятельности, ежедневные занятия ЛФК, соблюдение режима дня.
www.krasotaimedicina.ru
Миофасциальная боль — лечение, симптомы, причины, диагностика
Было отмечено что почти у 44 миллионов американцев бывают миофасциальные боли . Исследования в клиниках показали , что у 30 % пациентов с жалобами на боль были активные миофасциальные триггерные точки . Данные же из клиники, специализирующейся на головной и шейной боли, свидетельствуют о миофасциальной этиологии боли в 55 % случаев . Таким образом, было определено, что активные миофасциальные триггерные точки часто играют роль в симптоматике у пациентов с головными болями напряжения, болями в области поясницы, болями в области шеи , при темпоромандибулярных болях , при болях в плече и предплечье,, тазовых болях.
Для интерпретации результатов исследований распространенности миофасциальных болей важно различать активные миофасциальные триггерные точки и латентные миофасциальные триггерные точки. Латентные миофасциальные триггерные точки характеризуются участками напряжения в мышцах, не сопровождающиеся болевыми проявлениями. Активные миофасциальные триггерные точки сопровождаются болевым синдромом, который четко воспроизводится при нажатии на эти точки. Исследования о частоте миофасциальных болевых синдромов при ревматологических заболеваниях не проводились. Но отдельные авторы считают что они нередко не диагностируются и не лечатся ,но присутствуют как болевой компонент при системных ревматологических заболеваниях( СКВ, ревматоидный артрит, остеоартрит). В настоящее время, под миофасциальным болевым синдромом ( МБС) обозначают любые региональные проявления с отраженной болью, исходящие от мягких тканей ( мышцы, связки, сухожилия ). Название же миофасциальный означает, что основным источником боли является конкретная скелетная мышца. Для диагностики такого синдрома необходимо физикальное обследование и пальпаторное определение мышечных уплотнений ( узлов), называемых триггерными точками в расположении связок скелетных мышц.
Миофасциальная триггерная точка это гиперчувствительный плотный узелок, который при нажатии дает характерную отраженную боль . При глубокой пальпации непосредственно в области триггера полностью воспроизводится болевые проявления у пациента.
Теоретически, у человека с пальпируемой триггерной точкой ,как правило, бывают неопределенные боли и в покое. Но определение с помощью пальпации позволяет определить точно , в какой мышце есть дисфункция. Считается, что триггерные точки чаще встречаются в постуральных мышцах.
Исследователи делят МБС на два типа: Первичный MБС , при котором главная жалоба – это специфичная — мышечная триггерная боль и отсутствии другой скелетно-мышечной патологии; и вторичный MБС , который более распространен, и характеризуется мышечной болью и наличием другого основного заболевания опорно-двигательного аппарата ( ревматоидный артрит, стеноз спинномозгового канала, грыжи диска, спондилолистез, переломы позвонков) .
Независимо от интерпретации MБС , триггерные точки отличаются от болезненных участков при фибромиалгии тем ,что пациент испытывает только локальную болезненность, без отраженной боли.
МБС это часто диагноз исключения, означающий, что исключены другие заболевания.
Факторы риска . Определенных факторов риска развития МБС не отмечается. Диагноз миофасциальный болевой синдром может быть выставлен врачом любому пациенту с болями в мягких тканях. МБС встречается в любом возрасте, но чаще в среднем возрасте, одинаково как у мужчин, так и у женщин. У людей с нарушенной осанкой ( округленные и перекошенные плечи, и избыточным наклоном головы ) -более высокий риск появления дискомфорта в осевых постуральных мышцах и появления триггерных точек .
Этиология
Точного объяснение феномена триггерной точки пока не получено. Есть определенные результаты электромиографии триггерных точек которые выявили низковольтную активность этих точек, напоминающую потенциалы действия. Предполагается , что миофасциальная триггерная точка – это кластер многочисленных микроскопических очагов с интенсивной активностью по всему узелку. Считается, что эти очаги возникают из фокального нарушения обмена веществ вследствие травмы или частых воздействий. Факторы, обычно считающиеся в качестве предрасполагающих к формированию триггерной точки , включают ухудшение общего состояния организма , нарушение осанки, повторяющееся механическое воздействие нарушение сна дефицит витаминов.
Прогноз
В несложных случаях миофасциальные болевые синдромы удается вылечить с помощью коррекции факторов, вызвавших появление триггеров и лечения миофасциального синдрома. При неэффективном лечении, миофасциальный синдром может привести к стойкому болевому синдрому. В некоторых случаях, центральная сенсибилизация приводит к широко распространенному болевому синдрому -. фибромиалгии.
Симптомы МБС
Миофасциальный болевой синдром боли может возникать из-за только одной триггерной точки, но обычно существует несколько триггерных точек , ответственных за любую боль в данной области. Это весьма распространенное явление , которое начинается с единственной триггерной точки с последующим развитием спутниковых триггерных точек , которые развиваются в течение длительного времени из-за механического дисбаланса, возникающего из-за сниженного диапазона движения и мышечной псевдослабости. Постоянное наличие триггерной зоны может привести к нейропластическим изменениям на уровне дорсального рога, которые заканчиваются усилением ощущения боли ( происходит центральная сенсибилизация), с тенденцией распространения за пределы начально вовлеченной зоны. В некоторых случаях, сегментальная центральная сенсибилизация приводит к феноменам зеркальной боли (то есть, боль на противоположной стороне тела, в том же самом сегментальном расположении), а в других случаях, прогрессивное распространение сегментальной центральной сенсибилизации дает начало широко распространенной боли, которая характерна для фибромиалгии.
Боль в области поясницы
У боли в области поясницы существует много причин. Некоторые достаточно серьезны, такие как метастазы рака, остеомиелит, массивные грыжи диска (например, при синдроме конского хвоста ), переломы позвонков, рак поджелудочной железы и аневризмы аорты. Однако обычная причина острой боли в пояснице — так называемое люмбаго. В 95 % случаев эта проблема излечивается в течение трех месяцев. В тех случаях, когда выздоровление не происходит , развитие хронического болевого синдрома в области поясницы обычно сопровождается обнаружением активных миофасциальных триггерных точек . Обычно в этот процесс вовлекаются группа мышц, quadratus lumborum; боль, исходящая от триггерных точек в этих мышцах, проявляется болями в пояснице, с редкой иррадиацией по ходу седалищного нерва или в пах. Триггерные точки с локализацией в мышце iliopsoas, являются также частой причиной хронической боли в области поясницы. Типичное распределение боли из мышцы iliopsoas — вертикальная связка в области поясницы и верхней части бедра. Триггерные точки исходящие из gluteus medius от подвздошного гребня являются частой причиной боли в области поясницы в крестце , с возможной иррадиацией в наружную часть бедра.
Боль в шее и плечах
Латентные триггерные точки — частая находка во многих мышцах задней части шеи и спины. Активные триггерные точки обычно располагаются в верхней части трапециевидной мышцы, мышцы поднимающей лопатку . Отраженная боль из трапециевидной мышцы обычно идет к задней поверхности шеи и к углу челюсти. Триггерные точки мышцы ,поднимающей лопатку, вызывают боль в угле шеи и плеча; эта боль часто описывается как острая, особенно при активном использовании этой мышцы. Так как многие из мышц в этой области участвуют в постуральной функции, то их развитие нередко у работников офисов, у которых есть нарушения осанки . Поскольку верхняя трапециевидная и подниматель лопатки лопатки действуют синергично с несколькими другими мышцами ( поднятии и фиксации лопатки,) возникновение одной триггерной точки инициирует появление спутниковых точек через смежные мышцы, участвующие в одном механизме движения.
Боль в бедре
Боль, являющуюся результатом нарушений функции тазобедренного сустава, обычно локализуется в нижней части передней поверхности бедра и в паху. Это локализация не характерна для миофасционального синдрома болей из мышцы iliopsoas . В большинстве случаев, пациенты жалуется на боль в наружной части бедра. У некоторых пациентах это происходит из-за trochanteric бурсита, но в большинстве случаев он связан с миофасциальными триггерными точками в смежных мышцах. Безусловно, обычные триггерные точки , дающие начало боли в наружной части бедра исходят из мышц gluteus medius и minimus в большой trochanter.
Тазовая боль
Гладкая мускулатура таза – нередкая зона расположения миофасциальных триггерных точек. В настоящее время, гинекологи и урологи стали чаще подозревать миофасциальные триггерные точки в генезе болевых синдромов , которые обычно связывали с простатитом, кокцигодинией, вульводинией .Наиболее показательным в этом плане является мышца levator ani . Триггерные точки в этой мышце могут сопровождаться болями в нижней части ягодиц.
Головные боли
Активные миофасциальные триггерные точки в мышцах шеи, плеча и лица — нередкий источник головных болей . Во многих случаях, головная боль имеет особенности ,так называемая головная боли напряжения , но увеличивается подтверждение того, что миофасциальные триггерные точки могут инициировать головные боли при мигрени или быть составной частью механизма головной боли при головных болях напряжения и мигрени.Например триггерные точки в области сосцевидного отростка могут давать боль в области лица и в супраорбитальной области . Триггерные точки в верхней трапециевидной мышце могут давать боль в области лба или в виске. Триггерные же точки в мышцах шеи могут вызвать боль в затылочной и орбитальной области..
Боль в челюсти
Существует сложная взаимосвязь между нарушениями в темпоромандибулярном суставе и миофасциальными триггерными точками. Наиболее часто триггерные точки, ответственные за боль в челюсти располагаются в области massetters, крыловидной кости , верхним трапециевидным и верхнем sterno-cleido mastoid.
Боль в верхних конечностях
Мышцы, прикрепленные к лопатке, являются часто местом расположения для триггерных точек, которые могут вызвать боль в верхних конечностях . Эти мышцы включают subscapularis, infraspinatus, teres и serratus . Это весьма распространенная локализация триггерных точек в этих мышцах может быть причиной отраженной боли в руке и кисти.Нередко избыточное сгибание мышц шеи приводит к образованию тригггерных точек и появлению болей в локтевой части руки и в мизинце. Миофасциальные болевые синдромы верхних конечностей нередко диагностируют как плечелопаточный периартериит, шейную радикулопатию или синдром передней грудной клетки.
Боль в нижних конечностях
Триггерные точки в мышцах голени и бедра могут быть ответственными за боковую боль в бедрах и боковую коленную боль соответственно. Передняя коленная боль может следовать из триггерных точек в различных участках квадрицепса. Задняя коленная боль может следовать из триггерных точек в мышцах подколенного сухожилия и popliteus. Триггерные точки в передней tibialis и peroneus longus мышцы могут причинять боль в передней части ноги и боковой лодыжке соответственно. Миофасциальный болевой синдром , исходящий из этих мышц ,как правило, обусловлен травмами лодыжки или чрезмерной ротацией ноги . Боль при ишиалгии может быть похожей на боль, спровоцированную триггерными токами из задней части мышцы gluteus minimus .
Боль в груди и боль в животе
Заболевания , оказывающие влияние на органы грудной клетки и органы брюшной полости являются обычными проблемами ,с которыми сталкиваются в отделениях терапии. Например, боль в передней части грудной клетки — частая причина госпитализации с подозрением на инфаркт миокарда, но потом оказывается что инфаркта нет. В некоторых случаях, боль в груди вызвана триггерными точками в мышцах передней части грудной клетки. Триггерные точки в большой мышце груди могут вызвать боль в передней части грудной клетки и с иррадиацией в локтевую часть руки и ,таким образом ,симулировать приступ ишемии миокарда. Триггерные точки в мышце sternalis , как правило, вызывают ощущение болей за грудиной. Триггерные точки в верхних и более низких отделах прямых мышц живота могут быть похожими на дисфункцию желчного пузыря или инфекции мочевого пузыря соответственно. Важно отметить, что миофасциальные триггерные точки могут сопровождать заболевания органов грудной клетки и брюшной полости и постановка диагноза миофасциальный синдром в чистом виде должна быть основана только на адекватном обследовании.
Диагноз
Клинический диагноз миофасциальной боли в принципе зависит от врача, который может предположить эту причину, как возможную, для объяснения природы боли. Миофасциальные болевые синдромы боли могут быть похожими на большое количество других заболеваний, поэтому необходимо провести адекватное обследование. . Миофасциальная боль характеризуется , как не интенсивное глубокое ощущение боли , которое усиливается при работе заинтересованных мышц и стрессах, что увеличивают ригидность мышц. Характерная клиническая особенность миофасциальной боли — обнаружение триггерной точки. Это — четкий очаг локальной болезненности в пределах мышцы. Иногда боль при пальпации может распространяться и воспроизводить симптомы у пациента. Но как правило, иррадиация боли не идет по тем же путям, что и кожная иннервация корешком. Пальпация обычно выявляет веревкообразное уплотнение мышечных волокон , часто называемых “тугой связкой”. Иногда, быстрый щелчок по этой связке или прокалывание иглой триггерной точки приводят к судорожному сокращению заинтересованной мышцы. Эта конвульсивная реакция может быть выявлена только в поверхностных мышцах. Миофасциальная боль часто следует за травмой мышцы или повторяющимися нагрузками. Нередко в современных клиниках проводились многочисленные дорогостоящие обследования , прежде чем выставлялся диагноз миофасциальной боли. У некоторых пациентов с наличием четкой причины скелетно-мышечной боли (например, ревматоидный артрит), может развиться миофасциальный болевой синдром который не диагностируется так ,как есть основное заболевание. У миофасциальной боли есть определенные клинические особенности, которые помогают в постановке этого диагноза. Боль, как правило, описывается, как глубокое болевое ощущение, часто с чувством скованности в вовлеченной области; иногда это рассматривается как скованность в суставах. Миофасциальная боль усиливается при нагрузке заинтересованной мышцы, стрессов , воздействия холода или постурального дисбаланса. Иррадиация от триггерной точки может быть описана , как парестезия, таким образом быть похожей на симптомы при радикулопатии ( поясничной или цервикальной). Слабость мышцы, возникающее вследствие ее малой нагрузки может привести к таким симптомам , как быстрая утомляемость, нарушение координации движений, нарушения сна. Пациенты с миофасциальной болью, вовлекающей мышцы шеи и лица, могут испытывать симптомы головокружения, шума в ушах и нарушения статики.
Характерные особенности миофасциальной триггерной точки:
- Фокус болезненности при пальпации заинтересованной мышцы
- Воспроизведение жалобы на боль при пальпацией триггерной точки ( с усилием около 3-кг)
- Пальпация выявляет индурацию( уплотнение) смежной мышцы
- Ограниченный диапазон движения в заинтересованной мышце
- Часто псевдослабость заинтересованной мышцы ( без атрофии)
- Часто отраженная боль при длительном (~5 секунд) давление на триггерную точку.
Лечение
Улучшение осанки и эргономики
Изменение эргономики рабочего места и осанки позволяет убрать один из возможных факторов появления триггерных точек. И возможность мышечной ткани избежать повышенной и неадекватной нагрузки позволяет в некоторых случаях избежать собственно лечения.
ЛФК
Мышцы, вовлеченные в миофасциальный болевой синдром находятся в состоянии постоянного сокращения ,что приводит к энергетическому дисбалансу, особенно уровня АТФ в мышце, что приводит в итоге к сокращению количества миомеров из-за избыточного расхода АТФ. Эффективное растяжение достигается с использованием хлорэтила и последующим пассивным вытяжением заинтересованной мышцы . Другим методом является постизометрическая релаксация . Укрепление мышц необходимо потому что происходит вторичное ослабление мышц из-за болевых проявлений. Но нагрузка на уплотненные мышцы должна быть щадящей и не вызвать появление триггеров -спутников в смежных мышцах.
Блокада триггерных точек
Блокада триггерных точек является наиболее эффективным прямым воздействием и инактивацией этих точек. Тщательная техника выполнения блокады является основным залогом успеха и эффекта от блокады. Точная локализация триггерной зоны подтверждается , если удалось получить местную конвульсивную реакцию; однако это, возможно, не очевидно, если происходит прокалывание иглой глубже-лежащих мышц. Успешное устранение триггерной точки обычно заканчивается расслаблением плотного участка. Возможно и сухое прокалывание иглой, но более эффективно введение местного анестетика ( лидокаина или новокаина). Введение местного анестетика позволяет получить моментальный эффект у пациента. Введение же кортикостериодов не оправдало себя и не позволило получить более стойкий эффект, чем анестетик . Возможность использования ботулотоксина пока изучается.
Медикаментозное лечение
В настоящее время, нет каких либо свидетельств того,что какие-либо медикаменты достаточно эффективны при миофасциальном синдроме. НПВС и другие анальгетики могут лишь снизить умеренный болевой синдром. Антидепрессанты показаны пациентам с нарушением сна из-за центрального механизма их воздействия. Кроме того, определенный эффект есть при применении миорелаксантов, несколько снижающих спазм мышц.
Психологические методы
В тяжелых случаях миофасциального болевого синдрома , которые не поддаются лечению, пациенты часто становятся беспокойными и подавленными. Эти нарушения настроения должны соответственно лечиться. Постоянная ригидность мышц усиливает боль миофасциальных триггерных точек , и может нередко эффективно быть излечена с помощью биологической обратной связью , поведенческой терапией и методами расслабления- медитации.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
www.dikul.net
Миофасциальный синдром, болевой: развитие, лечение, локализации
Миофасциальный синдром (МФС) — неврологическая патология, характеризующаяся непроизвольным сокращением мышц и интенсивной болью, ухудшающей общее самочувствие пациента. Участок гипертонуса в мышцах представляет собой локальное и болезненное уплотнение. Это триггерные точки, располагающиеся на пути прохождения двигательного нерва, обеспечивающего сократительную активность мышц.
В ответ на воздействие негативных эндогенных и экзогенных факторов рефлекторно возникает боль в напряженных мышцах и фасциях. Она внезапная, резкая, мучительная. Справиться с ней очень сложно. Некоторые больные не придают особого значения умеренной боли и считают ее появление естественным, пока интенсивность болезненных ощущений не достигнет максимума.

Миофасциальный болевой синдром поражает различные группы мышц, расположенные на шее, плечах, грудной клетке, спине, конечностях, животе. Больные, стараясь облегчить свое состояние и уменьшить выраженность боли, занимают вынужденное положение и заметно ограничивают свою подвижность. Невоспалительные изменения в суставах и внутренних органах, возникающие при МФС, обусловлены гипертонусом соответствующих мышечных волокон. При прогрессировании патологии поражаются новые группы мышц, течение недуга усугубляется, прогноз на лечение ухудшается. У больных нарушается работоспособность, и снижается качество жизни. Им срочно требуется квалифицированная медицинская помощь.

В официальной медицине согласно МКБ 10 синдром является заболеванием, поражающим мягкие ткани, которые окружают суставы. Миофасциальный синдром может протекать в острой, подострой или хронической форме.
- Интенсивная локальная или иррадиирующая боль характеризует острую форму патологии.
- Болезненные ощущения, возникающие при движении — признак подострой формы.
- Если дискомфортные ощущения сохраняются в триггерных зонах, а боль возникает только под воздействием провоцирующих факторов, говорят о хронизации процесса.
Миофасциальные боли не купируются приемом анальгетиков. Больным не следует рассчитывать на самопроизвольное восстановление и затягивать с посещением специалиста. Без соответствующего лечения хронический мышечный спазм приведет к тяжелым патологическим изменениям, избавиться от которых поможет только хирург.
Этиология и патогенез
Этиология МФС обусловлена врожденными и приобретенными аномалиями. Основная причина патологии — статическое перенапряжение мышцы или ее длительное нахождение в нефизиологичном положении.

Патологии, провоцирующие возникновение синдрома:
- Разница в длине нижних конечностей и неравномерное распределение физической нагрузки на разные группы мышц.
- При искривлении позвоночника раздражаются близлежащие нервы, что заканчивается спазмом мышц спины. Причинами миофасциальные боли являются сколиоз, кифоз, лордоз и их сочетания.
- При воспалении внутренних органов и деструкции суставов компенсаторно создается мышечный корсет, защищающий пораженный орган и обеспечивающий неподвижность поврежденной или больной части тела. При артритах и артрозах триггерная точка расположена в мышцах, окружающих воспаленный сустав.
- При остеохондрозе шейного отдела возникает паравертебральная боль, иррадиирующая в затылок, ключично-лопаточное сочленение, руки. Поражение поясничного отдела проявляется острой болью по ходу седалищного нерва.
- Растяжения мышц и ушибы также сопровождаются образованием триггерных точек после физической нагрузки.
- Общая или локальная гипотермия приводит к развитию МФС. Причиной лицевой формы патологии является сильный ветер в лицо или сквозняк. У больных спазм мышц не позволяет открыть рот и вызывает боль во время еды, которая сопровождается характерными щелчками.
- При дефиците витамина В развитие синдрома связано с нарушением нервной проводимости.
- Неправильное лечение переломов.
- Интоксикация некоторыми медикаментами – антагонистами кальция, бета-адреноблокаторами, сердечными гликозидами, обезболивающими средствами.
- Некоторые соматические заболевания: ИБС, амилоидоз, гемохроматоз, нейромышечные патологии, ожирение, аутоиммунные заболевания.
Факторы, провоцирующие развитие МФС:
- Старение организма.
- Длительная монотонная работа.
- Не подходящая по размеру одежда, сдавливающая мышцы и фасции.
- Постоянные стрессовые и конфликтные ситуации провоцируют мышечное напряжение, которое не проходит даже после полного морального успокоения. Длительное и упорное психоэмоциональное расстройство заканчивается развитием МФС.
- Лица, занятые умственным трудом и ведущие сидячий образ жизни, могут испытывать чрезмерную нагрузку на неподготовленные мышцы, что также становится причиной МФС.
Процесс формирования триггерных точек сопровождается болью, гипертонусом пораженных мышц, ухудшением их сократимости, появлением вегетативных расстройств и зоны отражения.
Патогенетические звенья синдрома:
- сбой в функционировании центральной и периферической нервной системы,
- аномальная импульсация от мозга к мышцам,
- хаотичность электрических сигналов, идущих от мышц к мозгу,
- самопроизвольное сокращение мышц,
- возникновение рефлекторных мышечных спазмов,
- развитие миофасциальной боли.
Синдром развивается в ответ на стимуляцию нервов, причинами которой становятся: отечность воспаленных мягких тканей, физическое перенапряжение, механическое воздействие.
Симптоматика

Симптомы МФС весьма разнообразны. Клиническая картина патологии определяется местом локализации триггерной точки. Основным признаком недуга является болевой синдром, интенсивность которого может варьироваться от неприятных, дискомфортных ощущений до мучительной и нестерпимой боли. Она сначала локализуется в триггерной точке — плотном узле, затем проходит по мышечному волокну, распространяется на соседнюю мышцу и даже кость. Постепенно количество уплотнений в мышце увеличивается. Одна точка симметрична другой, расположенной на противоположной части тела. Боль первоначально возникает только при движении и физическом напряжении, а затем и в покое.
- Активная триггерная точка реагирует острой болью при надавливании на уплотнение. Для данного недуга характерен симптом «прыжка» — особая реакция организма, заставляющая человека подпрыгнуть от внезапной боли при ощупывании тяжа. Гипергидроз, гипертрихоз, сужение капилляров, бледность кожи сопровождают болевой синдром. Напряженная мышца ограничена в движении, скована и плохо растяжима. Она не в состоянии максимально растягиваться и полноценно сокращаться. При попытки разогнуть пораженную конечность больные ощущают резкую боль и судорожные сокращения мышц. По ходу моторного нервного волокна появляется боль, дискомфортные ощущения, парестезии, жжение, онемение.
- Латентная триггерная точка в покое не определяется. Она болезненна только при механическом воздействии. Боль локализованная, не отражающаяся на другие части тела. Возможна активация латентных точек при воздействии негативных факторов. У больных отсутствует симптом «прыжка».
При МФС боль возникает где угодно — в шее, голове, грудино-ключичном сочленении, спине, пояснице, груди, животе, ногах и руках, тазовом дне.
Основные виды патологии:
- МФС поясницы характеризуется болью в нижней части спины, иррадиирующей в пах и промежность.
- Шейный МФС проявляется головокружением, предобморочным состоянием, зрительными расстройствами, шумом в ушах, гиперсаливацией, насморком. Головная боль сопровождается спазмом затылочных мышц и орбитальной части головы.
- При расположении триггерной точки в грудных мышцах возникает острая боль, напоминающая таковую при инфаркте миокарда.
 Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.
Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.- Клиническими признаками лицевого МФС являются: боль в мышцах, возникающая во время еды и при разговоре; невозможность открыть рот или выдвинуть нижнюю челюсть вперед; хруст в суставах челюсти; напряжение мышц лица и шеи; сильное стискивание зубов. Тупая и ноющая боль иррадиирует в зубы, горло, уши. Жевательные мышцы быстро утомляются, их пальпация резко болезненная. К сопутствующим симптомам относятся: гиперчувствительность зубной эмали, нервные тики.
При отсутствии своевременной и адекватной терапии длительный мышечный спазм приводит к гипоксии тканей и постепенной потере их способности сокращаться. Необратимые ишемические процессы в мышцах становятся причиной стойкой нетрудоспособности пациентов. У больных нарушается сон, возникает депрессия, атрофируются пораженные мышцы в результате их непроизвольного щажения.
Диагностика
Правильно диагностировать патологию может только невропатолог. Диагностика МФС начинается со сбора анамнеза и жалоб больного. Они жалуются на повышенную кожную чувствительность и болезненность в зоне уплотнения, спазмирование мышц, ограничение их сократительной активности. После определения сопутствующих психосоматических заболеваний переходят к визуальному осмотру пациента. Врачи ощупывают спазмированные мышцы, обнаруживают участки уплотнения.
Чтобы выявить причины синдрома, необходимы дополнительные инструментальные методики: рентгенографическое и томографическое исследование. Во время электронейромиографии в напряженных мышцах обнаруживают уплотненные тяжи — триггерные точки. Спазмированный участок в мышце позволяет выявить ультразвуковая диагностика.
Лечебные мероприятия
МФС требует проведения целого комплекса лечебно-профилактических мероприятий с индивидуальным подходом к каждому пациенту. Лечение патологии — процесс сложный и трудоемкий. Занимают им разные врачи — специалисты в области неврологии, вертебрологии, ревматологии. Они преследуют основные цели: снятие боли и спазма мышц, а также устранение причины патологии. Общетерапевтические мероприятия включают медикаментозное воздействие, физиотерапию и оперативное вмешательство.
Этиотропное лечение заключается в устранении причин синдрома. При искривлении позвоночника необходима коррекция осанки, при дегенеративно-дистрофических процессах в позвоночнике — прием хондропротекторных и противовоспалительных препаратов, при разнице в длине нижних конечностей — ношение специальной ортопедической обуви или использование стелек. Это обязательные меры, сопровождающие основные лечебные мероприятия и позволяющие уменьшить выраженность патологического процесса. Пораженной группе мышц следует создать максимальный покой и исключить ее из физической активности. Больным при обострении патологии назначают постельный режим.
Медикаментозное лечение
Больным показаны различные группы препаратов:
-

введение медикаментов для действия на триггерную точку
НПВС – «Мелоксикам», «Ортофен», «Индометацин»,
- мышечные релаксанты – «Сирдалуд», «Мидокалм»,
- транквилизаторы – «Диазепам», «Реланиум»,
- успокоительные средства — «Валериана», «Пустырник», «Боярышник»,
- антидепрессанты – «Нейроплант», «Флуоксетин», «Велаксин»,
- поливитаминные комплексы – «Комбипилен», «Мильгамма»,
- новокаиновые блокады непосредственно в триггерные точки,
- местное лечение мазями и кремами, содержащими НПВС.

Немедикаментозное лечение
- Массаж снимает спазм с напряженных мышц и улучшает их кровоснабжение. Воздействуя на биоактивные точки, можно ускорить процесс поступления в мышцу лекарств.
- Постизометрическая релаксация — более эффективная мануальная методика, позволяющая снять напряжение даже с глубоко расположенных мышц. Массажист растягивает мышцы после их предварительного напряжения, что помогает им расслабиться.
- Иглорефлексотерапия – метод воздействия на активные точки, устраняющий боль и снимающий напряжение. Ожидаемый эффект наступает уже после первого воздействия. Особенно это важно при поражении мышц спины. Иглорефлексотерапия «отключает» болевые точки и тонизирует пораженные мышцы.
- Лечебная физкультура проводится под контролем квалифицированного специалиста, который подберет комплекс упражнений конкретно каждому больному. ЛФК укрепляет мышцы, улучшает кровоток, исправляет осанку.
- Физиотерапия – магнит, ультразвук, лечение грязями, горячее и влажное обертывание, электростимуляция, термомагнитотерапия, криоанальгезия.
- К вспомогательным методам лечения относятся: акупрессура, фармакопунктура, остеопатия, гирудотерапия, ботулинотерапия.
- Психологические методики.
Своевременные лечебно-профилактические мероприятия позволяют избежать развития осложнений и прогрессирования недуга. Чем раньше они будут начаты, тем больше у больного шансов на выздоровление.
Профилактика и прогноз

Мероприятия, позволяющие предупредить обострение синдрома:
- соблюдение режима труда и отдыха,
- правильное положение тела во время работы,
- наличие коротких перерывов в работе,
- проведение гимнастических упражнений для расслабления мышц,
- ведение активного образа жизни,
- занятия спортом,
- правильное питание,
- контроль своего психоэмоционального состояния,
- профилактика переохлаждения,
- эмоциональное спокойствие,
- переоборудование рабочего места,
- контроль массы тела,
- сон на ортопедических матрасах и подушках,
- ношение одежды, не стесняющей движений,
- своевременное лечение соматических заболеваний.
МФС в большинстве случаев заканчивается выздоровлением пациентов. Вовремя начатая терапия делает прогноз патологии благоприятным. Устранение провоцирующих факторов и адекватная реабилитация быстро возвращают больных к привычной жизни без боли и проблем. При отсутствии эффективного лечения заболевание нередко переходит в более стойкую форму.
Видео: о миофасциальном синдроме при остеохондрозе
Видео: лекция о диагностике и лечении миофасциального синдрома
sindrom.info
Миофасциальный болевой синдром: причины и лечение
Экология здоровья: Спазмированные мышцы могут приводить к сдавливанию нервных стволов в анатомических туннелях, что ведет к развитию туннельной нейропатии.
Причины и лечение
Миофасциальный болевой синдром проявляется спазмом мышц, наличием в напряженных мышцах болезненных мышечных уплотнений (триггерных точек). Триггерные точки располагаются в пределах напряженных, уплотненных пучков скелетных мышц или в их фасциях и могут находиться как в активном, так и в латентном состоянии. Активная триггерная точка — это фокус гиперраздражимости в мышце или её фасции, проявляющийся в виде боли.

При этом боль ощущается не столько в области триггерной точки, сколько в отдаленных от неё участках, то есть отражается в характерные для данной точки области.
Отраженная боль может наблюдаться в покое и при движении. Активный триггер очень чувствителен, препятствует полному растяжению мышцы и несколько ослабляет её силу. При попытке активного растяжения мышцы боль и в самой мышце и в зоне отраженных болей резко усиливается.
При надавливании на активную триггерную точку появляется «симптом прыжка», то есть больной бурно реагирует на боль, зачастую действительно подпрыгивая на кушетке.
Триггерные точки могут находиться в латентном состоянии. В этих случаях обнаруживается только локальная болезненность при пальпации места расположения триггера. При этом болей в отдаленных областях не возникает, то есть латентная триггерная точка не имеет зоны отраженных болей. Латентные триггерные точки встречаются гораздо чаще, чем активные. Так при обследовании 200 молодых людей латентные триггеры обнаружены у 54% девушек и 45% юношей. При этом активные триггерные точки были определены лишь в 5 % случаев.
Латентные триггерные точки под влиянием неблагоприятных воздействий: длительное нахождение мышцы в спазмированном состоянии, переохлаждение, избыточная физическая нагрузка, могут переходить в активную фазу, то есть становиться активными триггерными точками.
Огромное значение в активации триггерных точек имеет эмоциональное состояние, такое как тревога, страх, депрессия. И, наоборот, активная триггерная точка под влиянием тепла, покоя, массажа, может переходить в латентное состояние.

Причины
Основными причинами возникновения миофасциального болевого синдрома являются:
Остеохондроз
При остеохондрозе вследствие раздражения синувертебрального нерва (нерв Лушка), иннервирующего структуры позвоночного столба, часто возникает рефлекторный спазм околопозвоночных и отдаленных мышц. Длительное перенапряжение мышцы способствует формированию в ней активных триггерных точек.
Аномалии развития
Решающее значение имеет асимметрия тела при разной длине ног. Появлению мышечных болей может способствовать плоскостопие, длинная вторая плюсневая кость при укороченной первой (при этой патологии второй палец на ступне длиннее первого). Разница в длине ног физиологична, так как обнаруживается у 92% лиц молодого возраста.
Дело скорее в её степени. Фактором риска считается разница в длине ног, превышающая 1 см, так как она достоверно коррелирует с болями в спине. Длинная вторая плюсневая кость является предрасполагающим фактором появления болей в пояснице, бедре, колене, голени, стопе. Подобная конфигурация стопы вызывает выраженные нарушения позы, на восстановление которой требуются значительные усилия многих мышечных групп. В результате постоянного напряжения мышц и возникают мышечные болевые синдромы.
Позиционное напряжение в антифизиологических положениях. Неправильная поза при письме и чтении, работе за компьютером, вождении автомобиля активизирует триггерные точки. Важное значение также имеют долгое вынужденное пребывание в одном положении с сокращенными мышцами стоя или сидя, неумение расслаблять мышцы и давать им необходимый отдых.
Длительная иммобилизация мышц
Долгое сохранение одной позы во время глубокого сна может активизировать триггерные точки. Именно в этих случаях появляются тянущие, глубокие, плохо локализованные, разлитые боли в спине после утреннего вставания с постели.
Особое значение имеет длительная иммобилизация конечности после переломов.
После снятия гипса «мышцы всегда болезненно напряжены и, как правило, развивается состояние, получившее название «замороженные» суставы. Мышцы требуют постепенного растяжения, а суставы — «разработки».
После снятия гипса боли могут появляться практически во всех частях спины, так как иммобилизация как верхней, так и нижней конечностей после переломов приводит к грубому нарушению стереотипа движений всего тела и появлению выраженных асимметрий тела.
Сдавление мышц ремнями сумки или лямками рюкзака, узкими бретельками, тугим воротничком, туго застегнутым ремнем, узкими джинсами, тяжелым зимним пальто тети шубой, бандажами или корсетами может активизировать триггерные точки в соответствующих мышцах.
Переохлаждение мышц
Имеет значение как общее охлаждение, так и местное (сидел на сквозняке, «надуло» в шею, «продуло» поясницу и т.д.). Охлаждение — один из часто встречающихся провоцирующих факторов. Обычно он сочетается с перегрузкой мышц, когда охлаждаются перетруженные, напряженные мышцы.
Психические факторы
Эмоциональный стресс всегда сопровождается мышечным напряжением, обеспечивающим готовность организма к борьбе или бегству.
После прекращения стрессового воздействия мышцы часто продолжают оставаться в напряженном состоянии. Важна также роль и хронических стрессовых ситуаций, когда многие мышцы лица, шеи, туловища находятся в сокращенном состоянии и человек как бы «разучивается» контролировать мышечное напряжение и расслаблять мышцы. В состоянии хронического стресса изменяются походка и стереотип движений. Вспомните выражение — «его согнуло горе».
Состояние психики всегда отражается на движениях, у человека меняется так называемая психомоторика. Изменение позы приводит к спазмам и перегрузкам мышц, появляются боли, которые в свою очередь еще больше нарушают походку и позу.
Болезни висцеральных органов и суставов
Практически любая соматическая патология может сопровождаться миофасциальными болевыми синдромами. Болевая импульсация с пораженного внутреннего органа или сустава приводит к защитному напряжению соответствующих мышц для иммобилизации сустава или создания мышечного «корсета» вокруг больного органа. Так, ишемическая болезнь сердца с приступами стенокардии или инфарктом миокарда, как правило, сопровождается появлением миофасциальных болевых синдромов в области грудной клетки слева.
Перегрузка нетренированных мышц
Миофасциальные болевые синдромы более характерны для людей умственного труда. Слабый мышечный корсет — один из серьёзнейших факторов риска. При непривычной длительной работе слабых и нетренированных мышц в них возникают болезненные мышечные напряжения и активизируются триггерные точки. Часто мышечная боль возникает у пациентов в начале дачного сезона при физических перегрузках на огороде после зимнего бездействия.
Растяжение мышц с последующим их спазмом при неудачном повороте, броске, прыжке — частая причина активизации триггеров. Броски в баскетболе, подача в большом теннисе, метание копья или толкание ядра пагубно сказывается на неразогретых, и подготовленных мышцах.
Ушиб мышц
Прямой ушиб мышцы может активизировать триггеры, которые остаются в активном состоянии после регресса гематомы.
Лечение
Встает вопрос, а нужно ли вообще лечить миофасциальную боль, которая носит, на первый взгляд, чисто функциональный характер. Ведь спазм мышцы рано или поздно разрешится сам, и боль пройдет без лечения. На самом деле не всё так безобидно и просто, как кажется на первый взгляд.
Во-первых, в спазмированной мышце развивается кислородное голодание и нарушение обмена веществ, что приводит при выраженном и длительном спазме к морфологическим изменениям.
Показано, что во многих случаях мышечный спазм является лишь пусковым моментом для развития порочного круга.
Триггерная точка представляет собой группу мышечных волокон, окруженных соединительнотканным футляром и представляет собой замкнутый отдел (компартмент), который изолирован от остальной мышечной ткани.
В триггере при его активации накапливаются алгогенные субстанции (вещества, вызывающие боль), изменяется обмен внутриклеточного кальция, что приводит к мышечной контрактуре и возникновению боли, уже не зависимо от функциональной активности центральной нервной системы. При длительном существовании активной триггерной точки происходит гибель мышечных волокон, начинается их замещение соединительной тканью.
В последующем, при появлении провоцирующих факторов (перегрузка, растяжение мышцы, местное переохлаждение, стресс, обострение остеохондроза и др.) такой участок легко становится активной триггерной точкой, то есть превращается в фокус гиперраздражимости в мышце, проявляющейся в виде боли.
Активная триггерная точка способствует появлению других триггеров в этой или в других мышцах. Таким образом, не леченная или неправильно леченная миофасциальная боль способствует хронизации и генерализации процесса. Кроме того, спазмированные мышцы могут приводить к сдавливанию нервных стволов в анатомических туннелях, что ведет к развитию туннельной нейропатии.
Для лечения миофасциального синдрома применяются лечебные блокады, физиотерапия, массаж, лечебная физкультура. Очень эффективными методами лечения являются постизометрическая релаксация (метод мануальной терапии) и акупунктура. В некоторых случаях необходим приём лекарственных препаратов, снимающих спазм скелетной мускулатуры.
Важным моментом лечения является выявление и терапия заболеваний, способствующих развитию миофасциального болевого синдрома (остеохондроз позвоночника, артрозы и др.) опубликовано econet.ru Если у вас возникли вопросы по этой теме, задайте их специалистам и читателям нашего проекта здесь
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
econet.ru
Триггерные точки. Миофасциальная боль. Лечение миофасциальной боли.
Триггерная точка, также триггерная зона, триггерная область (англ. trigger point, trigger sites, от trigger — «спусковой крючок») — фокус гиперраздражимости ткани, болезненный при сдавлении.
Термин «триггерная точка» был введён в 1942 году доктором Джанет Тревелл (Janet G. Travell).
Разновидности триггерных точек
Различают следующие разновидности триггерных точек:
- миофасциальные,
- кожные,
- фасциальные,
- связочные,
- периостальные надкостничные.
Миофасциальные триггерные точки
Миофасциальные триггерные точки являются областями гиперраздражимости, обычно не далее напряженных уплотнений скелетных мышц или в мышечной фасции, и подразделяются на:
- активные — область повышенной раздражимости проявляется в виде боли.
- латентные — болезненность проявляется только при пальпации.
- первичные — область активируется при острой или хронической перегрузке мышцы.
- ассоциативные — область повышенной раздражимости в мышце или в её фасции: появляется при перегрузке этой мышцы от излишней активности, компенсирующей недостаточную активность другой мышцы, вызывается активностью триггерной точки в другой мышце.
Феномен триггерной точки
Боли, которые связанны с первичной дисфункцией скелетной мускулатуры, часто остаются не распознанными, что связано как с объективными диагностическими трудностями, так и с малой информированностью врачей о триггерных точках (ТТ) и миофасциальных болях.
Определение миофасциальной дисфункции
Боль в спине, впрочем, как и любая боль в мышцах, часто является основной жалобой, с которой пациент обращается к врачу при миофасциальной болевой дисфункции.
Миофасциальная болевая дисфункция – нарушение функции той или иной мышцы, возникающие в связи с ее перегрузкой и проявляющиеся мышечным спазмом, наличием в напряженных мышцах болезненных мышечных уплотнений или локальных мышечных гипертонусов и триггерных точек.
Распространенность боли в спине.
Боли в спине, по рекомендации ВОЗ, начиная с 2000 года, включены в число приоритетных исследований. Поскольку мышечная боль не является определённой нозологической формой, она привлекает внимание неврологов, вертебрологов, ревматологов и врачей других специальностей. Это связано, прежде всего, с частотой возникновения хронического болевого синдрома, приводящего к длительной потере трудоспособности у лиц молодого возраста.
По оценке большинства из исследователей, распространенность мышечной боли в спине и конечностях среди населения в проведенных эпидемиологических исследованиях составляет до 64%. Наибольшей величины распространенность болей скелетно-мышечного происхождения достигает в среднем возрасте и уменьшается в последующие годы. Так, по данным Скоромца А. А. (1997 г.), пациенты от 30 до 59 лет составили 75% среди всех возрастных групп.
Помимо распространенности, медицинской и социальной проблемой является значительная потеря трудоспособности и большая стоимость лечения пациентов с мышечно-скелетной болью. Так, в Великобритании вследствие болей в спине было потеряно 90 млн. рабочих дней, что уступало только заболеваниям органов дыхания и кровообращения.
В Украине нет данных об экономических затратах на лечение данной категории пациентов. Но, например, в США ежегодная сумма, которую тратят на терапию миофасциальной болевой дисфункции, составляет 1 млрд. долларов.
По материалам 8-го Всемирного конгресса посвященного боли (Ванкувер, 1996) боль в спине является второй по частоте причиной обращения к врачу после респираторных заболеваний и третьей по частоте причиной госпитализации.
Проблеме миофасциального болевого синдрома был посвящен также Международный конгресс по мышечно-скелетным болям, прошедший в 1995г. в Сан-Антонио (США), на котором подчеркивалось, что миофасциальный болевой синдром был выявлен в 100% случаев при обследовании больных с неясной болью в области таза, не страдающих какой-либо патологией органов таза. У 2/3 пациентов с болевыми синдромами в области туловища и конечностей выявляется миофасциальная дисфункция.
История развития взглядов на миофасциальную боль
Длительное время по поводу мышечной боли существовала, да и в настоящее время сохраняется, терминологическая путаница, связанная, прежде всего с наличием пальпируемых болезненных участков мышц.
В ХІХ в. в англоязычных и германоязычных странах в связи с этим возник термин «мышечный ревматизм». Но при этом не выявлялись характерные для болезней соединительной ткани воспалительные изменения в крови.
Субъективное ощущения боли в мышцах некоторые авторы обозначили как «идиопатическая», «травматическая» или «ревматическая» миалгия.
Термин «миофасцит», или «миофасциит» также оказался недостаточно корректным, так как воспалительного процесса при миофасциальном болевом синдроме нет.
Из теоретических предпосылок, согласно которым уплотнения в мышцах являются результатом перехода мышечного белка в фазу геля, возник термин миогелоз. Хотя в дальнейшем морфологические исследования не подтвердили данного предположения.
Тем не менее, на определенной стадии заболевания выявлены структурные изменения в зонах болезненных мышечных уплотнений. Были обнаружены группы атрофированных мышечных волокон, фиброз эндомизия, а в более поздних стадиях – выраженный фиброз. С позиций морфологических данных можно выделить две стадии формирования уплотнения – болевую (при световой микроскопии изменения не выявляются) и триггерную (определяются вазомоторные, вегетативные сдвиги, клинически обратимые).
Для обозначения локальных участков повышения мышечного тонуса Г.А. Иваничевым был предложен термин «болезненное мышечное уплотнение», который идентичен понятию «миофасциальная триггерная точка».
Но наиболее четко отражающий факт наличия боли, ее происхождения, а также следствия – нарушение функции мышц, по мнению В.А. Карлова, является термин «болевая мышечно-фасциальная дисфункция».
В разработку современной концепции триггерных точек большой вклад внесла казанская школа неврологов. Было показано, что биохимической основой формирования мышечных уплотнений является избыток кальция при дефиците макроэргических соединений, что вызывает повышение контрактильности мышечных волокон и снижение кровотока в них.
Была также предложена вертеброгенная концепция возникновения миофасциальной дисфункции. Но, по мнению В.А. Карлова и А.М.Вейна, в общемедицинской практике сегодня существует гипер диагностика остеохондроза позвоночника как причины мышечно-скелетной боли. Так, по данным Л.А.Богачевой (1996, 1998) при исследовании 4000 пациентов с болевым синдромом в мышцах спины, лишь у 5% выявлялись радикулопатии и туннельные невропатии, в то время как мышечно-скелетную дисфункцию имели 95% обследованных больных.
Поэтому, если говорить о болях в спине вертеброгенного характера, но без корешковых нарушений, то наиболее частая причина миофасциальных болей связана не с морфологическими изменениями в позвоночнике, а с функциональными расстройствами, которые могут сочетаться и с морфологическими. Речь идет об ограничении подвижности позвоночника в двигательном сегменте, или об обратимом блокировании, локализованном в межпозвонковых суставах, приводящем к сильным рефлекторным изменениям. Блокирование в одном участке позвоночника вызывает функциональные изменения в смежных областях в виде компенсаторной гипермобильности в отдаленных областях.
Т.о., мышечная боль в спине и конечностях – синдром, происхождение которого связано с ирритацией рецепторного аппарата в области пораженных позвоночно-двигательных сегментов или крупных суставов с болевыми реакциями мышц позвоночника и конечностей. Постоянные болевые раздражители фиксируются центральной нервной системой, что приводит к длительной дисфункции соответствующих групп мышц. Формируется порочный круг: боль – мышечный спазм – боль – мышечный спазм.
Клиническая картина миофасциального болевого синдрома
Миофасциальная болевая дисфункция имеет четкую клиническую картину, заключающуюся в возникновении мышечного спазма, наличия болезненных мышечных уплотнений в напряженных мышцах (триггерных точек), снижении объема движений пораженной мышцы и наличии зон отраженной боли.
Основой мышечно-скелетной боли является миофасциальная треггерная точка – участок повышенной раздражимости в пределах напряженных пучков скелетных мышц или мышечной фасции. Выделяют активные триггерные точки — фокусы гиперраздражимости в мышце, проявляющиеся в виде боли в месте локализации точки, а также в отдаленных, характерных для нее областях. Боль может наблюдаться и в покое, и при движении. Каждая точка имеет специфическую точку отражения болей, находящихся в пределах одного склеротома. Причем в зоне отраженной боли могут также возникать вегетативные проявления в виде изменения потливости, цвета кожи, гипертрихозов. В ответ на стимуляцию триггерных точек возникает локальный судорожный ответ («симптом прыжка») с сокращением мышцы и усилением боли.
Кроме активных, существуют латентные триггерные точки, которые встречаются чаще, чем активные. При пальпации латентных триггеров обнаруживается локальная болезненность без отражения боли в отдаленные зоны.
Латентные триггерные точки могут активироваться под влиянием провоцирующих факторов, указанных выше (переохлаждение, позотоническое перенапряжение, физическая нагрузка эмоциональный стресс, тревога и т.д.). И, наоборот, под влиянием кратковременного отдыха, тепла, адекватной терапии активная триггерная точка может переходить в латентное состояние.
В.А. Карлов выделяет три фазы течения миофасциального болевого синдрома:
- І фаза – острая. Характеризуется постоянной мучительной болью из особо активных триггерных точек.
- ІІ фаза – характеризуется возникновением боли только при движении и отсутствием в покое.
- ІІІ фаза – хроническая. При этом у пациента сохраняется некоторая дисфункция, чувство дискомфорта в соответствующей зоне.
Имеются только латентные триггерные точки, сохраняющие способность к реактивации. Причем огромное значение в их реактивации имеют эмоциональное напряжение, наличие астенических, тревожных, депрессивных синдромов.
Изучая состояние вегетативной нервной системы у больных миофасциальной болью шейно-грудной локализации, мы у 85% пациентов выявили синдром вегетативной дистониии перманентного и пароксизмального типов, причем его частота нарастала с переходом болезни из острой фазы в хроническую, что сопровождалось и усилением дисфункции неспецифических систем головного мозга. Причем 2/3 пациентов свидетельствовали о наличии жалоб со стороны вегетативной нервной системы еще до развития миофасциального синдрома и усиление его после возникновения последнего.
В структуре вегето-сосудистой дистонии выделялись сегментарные и надсегментарные расстройства. На сегментарном уровне вегетативные нарушения характеризовались сосудисто-алгическими трофическими расстройствами в виде жгучих болей в затылке как самостоятельно, так и в структуре заднего шейного симпатического синдрома Барре-Льеу, а также переднего симпатического синдрома Глязера. Подобные синдромы были связаны с напряжением косой или ременной мышц головы, вызывающие прижатие позвоночной артерии, в первом случае и напряжением грудиноключично-сосцевидной мышцы с раздражением симпатических сплетений, окружающих сонную артерию – во втором.
Наличие дисфункции в верхнем отделе трапециевидной мышцы вызывает пульсирующую головную боль в височных областях. У части наших пациентов (12%) мы наблюдали явления плече-лопаточного периартроза, в виде болей и ограничения подвижности в плечевом суставе, а у 10% регистрировался синдром передней лестничной мышцы, характеризующийся парастезией, мраморностью и отечностью кисти.
Надсегментарные вегетативные нарушения проявлялись в виде психовегетативного синдрома в структуре синдрома вегетативной дистонии. Причем, наиболее частыми были проявления в сердечно-сосудистой и мышечной системах. Наиболее частыми жалобами были головные боли напряжения, вазомоторные и венозные цефалгии, а также кардиалгический (сенестопатический) синдром (у 47% пациентов).
У 45% пациентов возникали диссомнические нарушения в виде расстройства засыпания и раннее пробуждение, причем лишь у 15% больных инсомния была связана с болевыми ощущениями, остальные – с тревожным состоянием и эмоциональным перенапряжением при отсутствии боли.
У 28% развивались вегетативные пароксизмы с вегетативно-висцеральными проявлениями, а также синкопы и вегетативно-вестибулярные кризы. Причем у четверти пациентов вегетативные кризы возникают сразу после появления острых миофасциальных болевых феноменов, то у 30% — на фоне хронической миофасциальной боли, а 45% больных параксизмы наблюдались до возникновения мышечно-скелетной боли и с ее проявлением участились. Формирование синдрома вегетативной дистонии является, по-видимому, с одной стороны реакцией на хроническую боль, а с другой – способствует формированию тревожной болевой личности.
Причины возникновения миофасциальных болей
Прежде всего, это нарушение двигательного паттерна, при котором развивается перенапряжение различных групп мышц. Наиболее часто у пациентов с миофасциальным болевым синдромом выявляются нарушения осанки и походки (сколиоз, сочетающийся с кифотической деформацией грудной клетки и синдромом короткой ноги, плоскостопие, длинная вторая плюсневая кость при укорочении первой).
Синдром короткой ноги часто остается без внимания врачей, так как пациенты с этим синдромом не испытывают никаких трудностей при ходьбе и, не чувствуют неустойчивости. Однако, по данным Д. Тревел, В. А. Карлова разница в длине ног даже в 3 – 4 мм у детей ведет к скручиванию (дисторсии) таза и развитие S-образного сколиоза. В свою очередь это приводит к развитию функциональных блокад позвоночных двигательных сегментов и формированию латентных триггерных точек в мышцах спины и шеи.
Нескорригированная разница в длине ног с возрастом увеличивается, ухудшая биомеханику позвоночника и поддерживая миофасциальную дисфункцию. По данным наших исследований разница в длине ног среди 141 больного с мышечно-скелетной боли в области шеи и плечевого пояса составила 1,2+ 0,4 см.
К перегрузке мышц шеи, плечевого пояса и возникновению миофасциального болевого синдрома приводит также сутулость (кифотическая деформация грудного отдела позвоночника), наиболее частыми причинами, которой являются болезни Шейермана-Мау, последствия рахита, наследственность.
Среди причин развития миофасциальной боли можно назвать короткие плечи при удлиненном туловище, вызывающие напряжение мышц плечевого пояса и активацию триггерных пунктов, расположенных в трапециевидной мышце и в мышце, поднимающей лопатку.
Одним из факторов риска можно назвать позное напряжение, возникающее при неправильной позе и соответственно неоптимальном балансе нагрузки на мышцы или вынужденном сохранении однообразной позы в течение длительного времени по роду своей работы.
Триггерные точки может активировать также долгое сохранение однообразной позы во время глубокого сна. К нарушению стереотипа движений всего тела и появлению асимметрий тела приводит длительная иммобилизация конечностей после переломов.
Пролонгированной активности миофасциальных триггерных точек способствует длительное сдавление мышц ремнями сумки, тяжелым пальто, тугим воротником, корсетами, ремнем.
К провоцирующим факторам можно отнести общее и местное переохлаждение мышц, часто сочетающееся с физическим перенапряжением
Нельзя забывать о роли острого и хронического эмоционального стресса в развитии мышечных болей. Эмоциональное напряжение всегда сопровождается напряжением мышечным. У тревожных личностей даже после прекращения стрессового воздействия мышц продолжают находиться в сокращенном состоянии, а в состоянии хронического стресса это приводит к изменению стереотипа движений.
Изменение позы приводит к перегрузкам мышц и появлению болей формируется порочный круг: эмоциональный стресс – изменение двигательного стереотипа – напряжение мышц – боль – усиление стресса.
Кроме того, при эмоциональных нарушениях, ослабляется нисходящая антиноцецептивная импульсация на задние рога, что приводит к снижению порога болевой чувствительности и повышению болевых ощущений. У тревожных личностей даже неболевая импульсация с мышц воспринимается как боль, которая вызывает мышечное напряжение, в свою очередь усиливающее боль.
Одним из факторов риска миофасциальной боли является слабый мышечный корсет. Непривычная длительная работа нетренированных мышц приводит к развитию болезненного мышечного напряжения и активации триггерных точек. Особенно характерно это для лиц умственного труда.
Частой причиной развития миофасциальной болевой дисфункции является соматическая патология, сопровождающаяся импульсацией с пораженного внутреннего органа и приводящая к защитному напряжению соответствующих мышц. Так, коронарная патология может сопровождаться появлением напряжения и боли в лестничных мышцах, малой и большой грудной, подключичной мышцах. А уже от триггерных точек в этих мышцах боль иррадиирует в над-, под- и межлопаточную области.
При гинекологической патологии болевые ощущения, вызванные напряжением мышц, появляются внизу живота, в пояснице, области крестца.
Гастроэтерологическая патология сопровождается миофасциальной болью в паравертебральных областях. Необходимо помнить, что у половины больных с хронической миофасциальной болью наблюдается витаминная недостаточность, особенно витаминов группы «В», фолиевой, аскорбиновой кислоты.
Таким образом, предрасполагающими и провоцирующими факторами развития миофасциального болевого синдрома являются следующие:
Нарушение осанки и походки, а также аномалии развития:
- асимметрия тела за счет разной длины ног;
- S-образный сколиоз;
- уменьшенные размеры одной половины таза;
- кифотическая деформация грудного отдела позвоночника;
- плоскостопие;
- короткие плечи при удлиненном туловище;
- длинная вторая плюсневая кость при укороченной первой.
Функциональные блокады в позвоночных двигательных сегментах
- Позное напряжение в нефизиологическом положении или длительная иммобилизация.
- Перегрузка нетренированных мышц.
- Сдавление или растяжение мышц.
- Эмоциональный стресс, астенический, тревожный, депрессивный синдромы.
- Заболевания внутренних органов.
Таким образом, имея пред собой пациента с мышечной болью, врачу необходимо выявить в наличии указанных факторов риска, а также причин, приводящих к возникновению боли, что важно для адекватной терапевтической коррекции.
Нужно также помнить, что миофасциальный болевой синдром встречается независимо от остеохондроза позвоночника, но может возникать как осложнение вертеброгенного рефлекторного мышечно-тонического синдрома. В этом случае на фоне болезненного мышечного спазма появляются активные триггерные точки, характерные для миофасциальной боли.
Диагностика миофасциального болевого синдрома
Наличие мышечной боли требует, прежде всего, исключения воспалительной этиологии, а также исключения вертеброгенной компрессионной корешковой и спинальной патологии.
Диагностика миофасциального болевого синдрома требует правильной техники пальпации для выявления триггерных точек. Рекомендуется растягивать мышцы по длине на грани стимуляции боли, при этом среди расслабленных мышц пальпируется тяж в виде тугого шнура, вдоль которого и выявляется точка максимальной болезненности, надавливание на которую вызывает отраженную боль.
Существуют способы глубокой пальпации, когда кончики пальцев следуют поперек мышечного волокна, и клещевой пальпации, при которой брюшко мышцы захватывается большим и другими пальцами и прокатывается между ними с целью выявления тяжей. При постановке диагноза можно ориентироваться на следующие критерии (Тревелл Д.Г., Симонс Д.Г., 1989):
- Характерна связь боли с физической перегрузкой, познотоническим напряжением или прямым переохлаждением;
- В мышцах определяются плотные болезненные тяжи. Отсутствует гипо- или атрофия мышц;
- Боль распространяется в отдаленные от напряженной мышцы области;
- В пределах напряженных мышц пальпируются участки еще большего мышечного уплотнения, болезненность которого резко усиливается при надавливании – «симптом прыжка»;
- Отраженная боль воспроизводится при сдавлении или проколе триггерных точек;
- Устранимость симптомов при специфическом местном воздействии на напряженную мышцу.
Среди указанных критериев одним из решающих пунктов диагностики является нахождение активной триггерной точки и воспроизводимость боли.
Лечение миофасциальной боли
Лечение миофасциальной боли состоит из нескольких направлений.
Первое направление – устранение причин, вызывающих боль, оно же является средством профилактики мышечно-скелетной болевой дисфункции.
Нарушенная осанка нуждается в ортопедической коррекции и создании правильного двигательного стереотипа и мышечного корсета с помощью патогенетического комплекса упражнений.При синдроме укороченного полутаза пациентам рекомендуется подкладывать под ягодицы в положении сидя подушечку, призванную компенсировать разность высоты сторон таза.
Для коррекции диспропорции І и ІІ плюсневых костей (стопа Мортона) рекомендуется ношение специальных стелек с утолщением на 0,3 – 0,5 см под головкой І плюсневой кости.
При выявлении функциональных блокад суставов применяется мануальная терапия для восстановления нормальной подвижности (мобилизации) блокированного сустава.
Второе направление – лечение болевого синдрома, связанного с миофасциальной дисфункцией. Его можно разделить на немедикаментозный и медикаментозный способы, применяющиеся как самостоятельно, так и в сочетании. Наиболее эффективным является постизометрическая релаксация пораженной мышцы. Суть метода заключается в первоначальном растяжении пораженной мышцы, а затем в работе в изометрическом режиме в течение 10 с. Последующим дальнейшим растяжением и повторением изометрического напряжения. Прием повторяется 3-5 раз в зависимости от выраженности напряжения мышцы.Д.Тревелл и Д. Симонсом предложена пункция триггерных точек иглой для инъекций с введением новокаина или без него (сухая пункции).
После прокалывания триггерной точки основные симптомы (локальный судорожный ответ, отраженная боль, локальная болезненность) исчезают, а мышечный тяж расслабляется.Подобным эффектом обладает правильно выполненная так называемая ишемическая компрессия триггерной точки пальцем (акупрессура). По мере уменьшения боли давление на точку увеличивают. Процесс акупрессуры продолжается индивидуально в каждом конкретном случае.
В комплекс лечения следует включить массаж, физиотерапевтические процедуры.
На современном этапе для лечения миофасциальных болевых синдромов разработаны специальные акупунктурные методики, которые являются одним из самых перспективных направлений. Акупунктура хорошо сочетается с любыми другими методами лечения и способна усиливать действие медикаментозной терапии. Кроме того, в процессе лечения проявляются и другие лечебные эффекты, характерные для иглорефлексотерапии. Например, мощное антистрессовое действие и сосудорегулирующий эффект.
Медикаментозная терапия миофасциального болевого синдрома имеет в свою очередь два направления:
Воздействие на порочный круг: мышечный спазм – боль – мышечный спазм. Патогенетически обоснованным является назначение миорелаксантов, уменьшающих поток болевых импульсов с периферии. В арсенале врачей в настоящее время имеются миорелаксанты – сирдалуд, баклофен, мидокалм.
Воздействие на функциональное состояние лимбико-ретикулярных структур, от которых в определённой степени зависит переход боли в хроническую при формировании синдрома вегетативной дистонии с развитием тревожных, депрессивных и астенических реакций.
С этой целью назначаются ГАМК – эргические препараты (ноофен, пикамион, адаптол), седативные средства, трициклические антидепрессанты и ингибиторы обратного захвата серотонина, а также вегетотропные препараты типа белласпона. Такая терапия усиливает центральные антиноцицептивные влияния, что способствует более быстрому купированию болевого синдрома. Кроме того, целесообразно в комплекс лечения включать акупунктуру с использованием точек, применяемых при вегетативной дистонии.
В комплекс лечения могут включаться витамины группы В у данной категории пациентов. Прием в комплексной терапии драже Неуробекс (по 2 драже во время или после еды 3 раза в сутки) в течение 2-х недель позволяет повысить эффективность терапии у данного контингента больных.
Третье направление – реабилитация пациентов с миофасциальной болевой дисфункцией. Главная задача реабилитации – создать новый правильный двигательный стереотип, научить пациента умению владеть своим телом, контролировать состояние своих мышц, создать или укрепить мышечный корсет. Основное внимание при этом отводится патогенетическому комплексу корригирующих (в том числе с использованием постизометрической релаксации и акупрессуры) и общеукрепляющих упражнений, приводящих при правильном выполнении к исправлению дефектов осанки.
Важной задачей врача является также повышение медицинской культуры пациента, который должен понимать причины возникновения мышечных болей и знать способы их предотвращения.
В нашей практике мы стараемся сочетать все эти принципы в лечении миофасциальных болевых синдромов. Это позволяет получать выраженную положительную динамику в лечении пациентов с запущенными миофасциальными дисфункциями.
ЗАКАЗАТЬ БЕСПЛАТНЫЙ ЗВОНОК ДЛЯ КОНСУЛЬТАЦИИ:
Триггерные точки. Миофасциальная боль. Лечение миофасциальной боли
4.4 (87.5%) 8 vote[s]Понравилось? Поделись 🙂
Похожее
spina-help.com.ua
что это такое, диагностика и лечение
Боли в мышцах различной локализации являются одной из самых распространенных причин обращения за медицинской помощью. Они возникают в результате физического воздействия: удар, растяжение. Но иногда объяснения развитию подобных неприятных ощущений нет. Около 65% пациентов, преимущественно женщины, предъявляют жалобы на хронические боли в спине, пояснице, шее, ногах. Часто такие симптомы позволяют заподозрить другую патологию (стенокардию, заболевания мочеполовой системы), но причина большинства из них — миофасциальный синдром.

Что это такое
Синдром представляет собой спазм скелетных мышц, вызывающий резкую боль. В международной классификации болезней 10 пересмотра (МКБ-10) этой патологии присвоен код М79.1. Механизм развития синдрома связан с образованием местных спазмированных точек – триггерных зон. В них сформировываются нарушения различной тяжести: повышенный тонус, снижение сократительной способности мышцы, вегетативные нарушения, образование очагов отраженной боли.
Под действием болезнетворных факторов нарушается передача импульса от головного мозга к мышечной ткани, формируется полное расслабление (паралич) или длительный спазм. При гипертонусе развивается миофасциальный синдром. В пострадавшей мышце вблизи двигательного нерва обнаруживаются очаги уплотнения. Их называют триггерными точками.
Существует два вида триггерных точек:
- Активная триггерная точка проявляется уплотнением в месте входа нерва. Обнаружить её можно и в состоянии покоя, и в момент мышечного напряжения. При стимуляции следует судорожное сокращение пораженной мышцы и резко выраженная болезненность («синдром прыжка»). Импульсы такой точки распространяются за пределы пораженной мышцы, поэтому даже при выраженной симптоматике определить точное месторасположение сложно. Отраженные боли имеют ноющий, периодический характер. Над очагом поражения повышается потоотделение, изменяется цвет кожного покрова, наблюдается избыточное оволосение. Благодаря наличию подобного уплотнения исключается дальнейшее растяжение мышцы и подавляется её сократительная способность.
- Латентная триггерная точка образуется намного чаще. Активная симптоматика проявляется в момент напряжения мышцы. При давлении на нее ощущается ноющая боль, возникновение синдрома прыжка встречается редко. Под действием провоцирующих факторов (переохлаждение, стресс, вынужденное положение тела) латентная точка может трансформироваться в активную.
Механизм формирования триггерных точек остается до конца не изученным. Доказано, что воспалительные изменения и разрастание соединительной ткани возникают при прогрессировании болезни, на начальном этапе их нет, следовательно, они не могут стать причиной возникновения миофасциальной боли и дисфункции.
Причины
Возникновение миофасциальной боли и дисфункции соответствующей мышцы связано с рядом причин врожденного или приобретенного генеза:
- Аномалии развития и роста (асимметрия тела, укорочение одной из ног, плоскостопие, искривление позвоночника: кифоз, сколиоз, лордоз) приводит к неестественному положению. Разная длина нижних конечностей встречается часто, но гипертонус мышц формируется при различии длины на 1 сантиметр и более. Нарушается нормальное положение тела при ходьбе, это перегружает мышцы.
- Заболевания позвоночного столба (при остеохондрозе позвоночника поражается нерв Луцука, это вызывает напряжение мышц и возникновение болей в околопозвоночной зоне, руках, ногах и внутренних органах, после продолжительного пребывания мышцы в спазмированном состоянии образуются триггеры). При поражении мышц шейного отдела болевые ощущения возникают по бокам позвоночника, в затылке, плечевом поясе. Поражение поясницы и грудного отдела отражает боль в околопозвоночные, межреберные и спинные мышцы.
- Статическая нагрузка (длительное напряжение мышц при долгом пребывании в вынужденной позе).
- Длительное бездействие определенных мышц – во время глубокого сна, в случае иммобилизации рук или ног гипсом, тракционным аппаратом при травмах и операциях.
- В реабилитационном периоде наблюдается снижение подвижности и образование мышечных уплотнений в местах травмирования.
- Травмы провоцируют появление триггеров, они могут оставаться даже после полного восстановления травмированной мышцы.
- Патологические процессы, локализующиеся во внутренних органах приводят к возникновению миофасциаьного синдрома (стенокардия проявляется болями в мышцах шеи, груди, эрозивное поражение желудка и кишечника отражает боли в мышцы позвоночного столба, гинекологические болезни у женщин сопровождаются неприятными ощущениями внизу живота).
- Сдавливание нерва тканями при отеке, вызванном воспалительным заболеванием.
- Лекарственные интоксикации (продолжительный прием сердечных гликозидов препаратов против аритмии, анестетиков: лидокаин и новокаин).
- Дегенеративное или воспалительное поражение суставов вызывает мышечный спазм, это необходимо для формирования корсета для удержания сустава.
- Ревматоидные заболевания, вызывающие патологический процесс в соединительной ткани: системная склеродермия, узелковый периартериит и другие.
- Психоэмоциональное напряжение усиливает спазмирование мышц, особенно в конечностях и околопозвоночной зоне.
Факторы риска
Не все люди в одинаковой степени подвержены развитию миофасциального синдрома. Наличие одного или нескольких болезнетворных факторов увеличивает риск возникновения подобного состояния:
- нарушение осанки;
- пренебрежение разминкой перед занятиями спортом;
- тяжелый труд;
- малоподвижный образ жизни;
- лишний вес;
- иммобилизация конечности;
- болезни позвоночника и внутренних органов;
- переохлаждение;
- эмоциональная нестабильность;
- сдавливание мышц при ношении тяжелых сумок, бандажей, корсетов, одежды не по размеру и аксессуаров: ремней, галстуков.
Симптомы
Для миофасциального синдрома характерно чередование обострений и ремиссий. В период ремиссии пациент не испытывает боли, но сохраняется напряженность мышц.
В своем течении миофасциальный болевой синдром проходит три фазы:
- Активных триггерных точках отмечается сильная, мучительная боль; не имеющая характеристик, она самостоятельно исчезает и возобновляется;
- Боль возникает во время движения и отсутствует в состоянии покоя;
- Хроническая проявляется нарушением двигательной функции и дискомфортом в пораженной области, боль затихает, но, так как триггеры сохраняются в спящем состоянии, возможны рецидивы.
Основные симптомы миофасциального синдрома:
- триггерная точка четко локализована: при ее прощупывании возникает сильная боль, в то время как в нескольких миллиметрах от нее боли менее выраженные;
- болезненные ощущения локализуются в глубине мышцы;
- отраженная боль длительная и тупая;
- интенсивность колеблется от легкого дискомфорта то резких, выраженных болей;
- боль возникает в расслабленном состоянии и при напряжении;
- стимуляция триггерной точки вызывает или усиливает симптомы;
- растяжение мышц действует на активные триггерные точки и усиливает боль;
- характерно наличие болезненного спазма мышц;
- над очагом поражения нарушается чувствительность, изменяется цвет кожи (побледнение или покраснение), повышается потливость, усиливается оволосение;
- при зажатии очага отмечается судорога, особенно это заметно при поражении поверхностной мышцы.
Усиливают боль: статическая нагрузка на пораженную мышцу, стимуляция триггерных точек, переохлаждение. Ослабляют: отдых и смена положения, согревание пораженной области, использование лекарственных препаратов.
Болевые ощущения отличаются в зависимости от места расположения триггерной точки:
- Миофасциальный болевой синдром лица часто вызван индивидуальными привычками (чрезмерное сжимание челюсти при психоэмоциональном напряжении, попирание подбородка). Миофасциальные боли возникают в щеке, усиливаются в момент приема пищи или разговора, нарушается подвижность нижней челюсти, отмечается хруст в височно-челюстном суставе.
- Для миофасциального синдрома шейного отдела позвоночника характерна локализация болей от задней поверхности шеи до угла челюсти, в отсутствие лечения присоединяется вегетососудистая симптоматика (головная боль и головокружение).
- Верхние конечности – наиболее часто наблюдается при локализации очага в мышцах лопатки, боль иррадиирует в руку и кисть.
- Спина – проявляется болью между лопатками, под ними и над плечами. Для поражения спазма в паравертебральных мышцах поясничного отдела свойственна локализация боли в нижней части спины, иррадиация в паховую область и ягодицы.
- Грудной отдел – характерно появление болей под ключицей, иррадиирующими в плечо или руку.
- Таз развивается у людей с длительно протекающими заболеваниями мочеполовой системы. Проявления напоминают симптоматику заболеваний кишечника и мочеполовой сферы. Возникает ощущение присутствия постороннего тела в кишечнике, боли локализуются в различных частях таза, иррадиируют в бедро.
- Нижние конечности – миофасцит бедра проявляется болями в паху и на наружной поверхности бедра, в случае расположения очага в голени, боль иррадиирует в боковую часть бедра и в коленный сустав.
Диагностика
Миофасциальная диагностика осложняется наличием отраженных болей. Это позволяет подозревать поражение других органов и систем. Диагноз устанавливается на основании жалоб и осмотра пациента. В ходе опроса выявляется зависимость усиления боли при воздействии холода, после выполнения тяжелого физического труда, занятий спортом, нервной перегрузкой. В ходе осмотра проводится пальпация (прощупывание пораженной мышцы) для обнаружения участка уплотнения:
- осторожное растягивание пораженной мышцы и пальпация всех ее участков, напряженная ткань определяется в форме плотного жгута;
- прокатывание пальцами по мышце;
- прокатывание мышцы между указательным и большим пальцами;
- выявляется отсутствие гипертрофии или гипотрофии мышечной ткани;
- отмечается сниженная чувствительность над очагом поражения, изменение цвета кожи;
- в ходе проведения пальпации обнаруживается максимально чувствительная точка, после нажатия на которую возникает резкая боль и судорожный ответ — сокращение пораженной мышцы.
Методы инструментальной и лабораторной диагностики не способны выявить наличие миофасциального синдрома. Триггерные точки не обнаруживаются при ультразвуковых, рентгенологических методах исследования и томографии. Лабораторное обследование не помогает в установке диагноза: показатели анализа крови и мочи не изменяются даже в период обострения заболевания. Эти методы применяются для исключения патологии, дающей подобную симптоматику: нарушения мозгового кровообращения, инсульта, тромбоза, гипогликемии и других заболеваний.
Лечение
Лечение миофасциального синдрома носит комплексный характер. Основная задача – устранение причины и профилактика развития триггерной точки. Одновременно проводится симптоматическая терапия для подавления болевого синдрома. При обострении важно минимизировать физическое и статическое напряжение, придать мышце максимальный покой, в случае выраженной симптоматики назначается постельный режим.
Основные методы, применяемые при лечении миофасциального болевого синдрома:
- медикаментозная терапия;
- физиотерапия;
- лечебная гимнастика;
- массаж;
- постизометрическая релаксация;
- иглорефлексотерапия;
- хирургическое лечение;
- методы народной медицины;
- гомеопатия.
Медикаментозная терапия
Миофасциальный синдром успешно лечится с использованием медикаментозной терапии:
- нестероидные противовоспалительные средства для подавления болевого синдрома; курс лечения составляет не более 2 недель, используются следующие препараты: «Ибупрофен», «Нурофен», «Кетопрофен», «Нимесил»;
- психотропные препараты при сильной боли пациент принимает: «Диазепам», «Реланиум»;
- антидепрессанты в случае продолжительных болевых ощущений применяют: «Амитриптиллин», «Пароксетин»;
- миорелаксанты: «Баклофен», «Сирдалуд», «Мидокалм», «Но-шпа»;
- мази, гели и кремы, имеющие в составе нестероидные противовоспалительные средства: «Диклофенак», «Долгит», «Финалгон»;
- новокаиновые или лидокаиновые блокады – введение анестетика в область триггерной точки для купирования болевого синдрома;
- компрессы с «Димексидом» для обезболивания;
- поливитаминные комплексы, витамины группы B и магний для общего укрепления организма и улучшения питания мышц.
Многие лекарственные препараты, применяемые для терапии, имеют противопоказания, побочные эффекты, поэтому выбор таких средств, объем, и длительность курса лечения должен проводить врач, установивший диагноз.
Физиотерапия
Комплекс физиотерапевтических процедур назначается индивидуально, в зависимости от тяжести состояния и наличия сопутствующих заболеваний. Хорошо себя зарекомендовали следующие виды процедур:
- электрофорез;
- криоанальгезия;
- магнитотерапия;
- электростимуляция;
- ультразвуковая терапия.
Лечебная физкультура
Лечебная физкультура укрепляет мышцы, улучшает кровоток в них, исправляет осанку. К приемам гимнастики можно приступать только после ликвидации болевого синдрома. Комплекс лечебных упражнений разрабатывается для каждого пациента в зависимости от пораженной мышцы и тяжести процесса. Нагрузка увеличивается постепенно – неподготовленному организму непосильные упражнения пойдут во вред. Через несколько недель лечебно-физкультурный комплекс корректируется.
Массаж
Массаж позволяет улучшить подвижность, кровообращение, обменные процесс в пораженных тканях, устраняет мышечное напряжение. Это важно для лучшего поступления лекарственных средств в ткани. Для того чтобы процедуры не принесли вред, массаж должен проводиться только профессионалами.
После стихания болевого синдрома возможно использование баночного массажа. Его периодичность составляет раз в три дня, длительность курса – 6–8 процедур. После стимуляции на кожу над очагом поражения наносится согревающая мазь, которая снимает боль и уменьшает воспалительный процесс, сверху закрывается тканью.
Постизометрическая релаксация
Этот вид лечения заключается в применении специальных способов мануальной терапии. Они способствуют расслаблению мышцы и ликвидации боли. Перед проведением процедуры с помощью щадящего массажа и обезболивающих мазей очаг поражения разогревают. Мышца, в которой локализуется триггерная точка, плавно растягивается. Во время проведения процедуры для лучшего эффекта пациент сменяет позы: сидя, лежа на животе, на боку, на спине. Растягивание в начале процедуры кратковременное, затем периоды растяжения и расслабления увеличиваются.

Иглорефлексотерапия
 В процессе иглоукалывания создается стимуляция триггеров, часто их расположение совпадает с акупунктурными точками. В результате достигается расслабление мышцы и улучшается кровообращение. Особенно эта методика эффективна при миофасциальном синдроме, вызванном патологией позвоночника, когда больные не могут воспользоваться лечебной физкультурой.
В процессе иглоукалывания создается стимуляция триггеров, часто их расположение совпадает с акупунктурными точками. В результате достигается расслабление мышцы и улучшается кровообращение. Особенно эта методика эффективна при миофасциальном синдроме, вызванном патологией позвоночника, когда больные не могут воспользоваться лечебной физкультурой.
Хирургическое лечение
Операция предлагается больному только в запущенных случаях миофасциального синдрома, при тяжелом течении, когда боль и мышечный тонус не купируются методами консервативной терапии. При необходимости устранения сдавливания корешка нерва спазмированной мышцей прибегают к операции (микрососудистая декомпрессия).
Народная медицина
Методы народной медицины не устраняют причину миофасциального болевого синдрома, они лишь на время могут снизить неприятные ощущения. При наличии противопоказаний к приему лекарственных препаратов или в дополнение к ним, можно добиться снижения болевых ощущений с помощью следующих средств:
- укутывания с парафином: расплавленное вещество нанести на кожу над очагом поражения, сверху покрыть еще одним слоем парафина, накрыть пленкой, укутать шарфом, оставить на 30 минут;
- терапия 3 в 1: соль крупного помола прогреть, уложить на больное место и укутать шарфом, когда соль остынет, убрать, на ее место нанести сеточку йодом, поверх которой наклеить перцовый пластырь;
- ванна с магнезией (1 или 2 стакана) в течение 15 минут помогает снять спазм и уменьшить боль;
- массаж с эфирными маслами снижает неприятные ощущения: мята расслабляет мышцы, а ромашка и базилик уменьшают боль;
- мази из полевого хвоща со сливочным маслом в пропорции 1:2;
- настой из цветов донника.

Гомеопатия
Основным направлением гомеопатической миофасциальной терапии является снятие мышечных спазмов. Одним из самых эффективных препаратов — «Спаскупрель», принимать его необходимо три раза в день по 1 таблетке. «Рус токсикодендрон» помогает избавиться от спазма мускулатуры. При болевых ощущениях, локализующихся в пояснице, приходит на выручку «Бриония», в случае поражения шейного отдела – «Хелидониум». «Беладонна» обладает хорошим эффектом против отраженных головных болей.
Осложнения и прогноз
Во время спазма мышца находится в условиях кислородного голодания, продолжительная гипоксия становится причиной изменений в мышечной ткани. Без необходимого лечения миофасциальный синдром приводит к развитию фибромилагии. Это хроническое заболевание, которое проявляется болями во всем теле. Пациенты не могут выполнять домашние дела, полноценно спать, имеют проблемы с пищеварением, постоянно ощущают вялость, усталость.
В случае своевременной диагностики и адекватного лечения прогноз при миофасциальном синдроме благоприятный: боли хорошо купируются лекарственными препаратами, причину их удается устранить с помощью медикаментозных, физиотерапевтических и других консервативных методов лечения.
Профилактика
Для того чтобы избежать образования триггерных точек и сопутствующей им неприятной симптоматики, нужно выполнять несложные меры профилактики, особенно это важно для тех, у кого в анамнезе уже был миофасциальный синдром:
- исключить переохлаждение;
- избегать физического перенапряжения;
- обеспечить себе полноценный отдых;
- в случае длительного пребывания в вынужденной позе – организовывать перерывы для зарядки;
- своевременно лечить болезни внутренних органов;
- поддерживать правильную осанку;
- регулярно заниматься спортом;
- минимизировать стрессовые ситуации;
- контролировать вес;
- носить удобную одежду.
Эффективность профилактики рецидивирования синдрома, как и лечения, зависит в большей мере от желания пациента делать предупредительные шаги и соблюдать назначения врача: это и прием препаратов, и выполнение комплекса занятий лечебной физкультуры, и соблюдение двигательных стереотипов, которым обучают в центре реабилитации. При соблюдении рекомендаций достигается стойкая ремиссия, а при соблюдении мер профилактики, исключается развитие миофасциального синдрома.
Загрузка…moipozvonochnik.ru
Миофасциальная боль. Лечение миофасциальной боли
Определение миофасциальной дисфункции.
Боль в спине, впрочем, как и любая боль в мышцах, часто является основной жалобой, с которой пациент обращается к врачу при миофасциальной болевой дисфункции. Миофасциальная болевая дисфункция – нарушение функции той или иной мышцы, возникающие в связи с ее перегрузкой и проявляющиеся мышечным спазмом, наличием в напряженных мышцах болезненных мышечных уплотнений или локальных мышечных гипертонусов и триггерных точек.
Распространенность боли в спине.
Боли в спине, по рекомендации ВОЗ, начиная с 2000 года, включены в число приоритетных исследований. Поскольку мышечная боль не является определённой нозологической формой, она привлекает внимание неврологов, вертебрологов, ревматологов и врачей других специальностей. Это связано, прежде всего с частотой возникновения хронического болевого синдрома, приводящего к длительной потере трудоспособности у лиц молодого возраста.
По оценке большинства из исследователей, распространенность мышечной боли в спине и конечностях среди населения в проведенных эпидемиологических исследованиях составляет до 64%. Наибольшей величины распространенность болей скелетно-мышечного происхождения достигает в среднем возрасте и уменьшается в последующие годы. Так, по данным Скоромца А. А. (1997 г.), пациенты от 30 до 59 лет составили 75% среди всех возрастных групп.
Помимо распространенности, медицинской и социальной проблемой является значительная потеря трудоспособности и большая стоимость лечения пациентов с мышечно-скелетной болью. Так, в Великобритании вследствие болей в спине было потеряно 90 млн. рабочих дней, что уступало только заболеваниям органов дыхания и кровообращения.
По материалам 8-го Всемирного конгресса посвященного боли (Ванкувер, 1996) боль в спине является второй по частоте причиной обращения к врачу после респираторных заболеваний и третьей по частоте причиной госпитализации.
Проблеме миофасциального болевого синдрома был посвящен также Международный конгресс по мышечно-скелетным болям, прошедший в 1995г. в Сан-Антонио (США), на котором подчеркивалось, что миофасциальный болевой синдром был выявлен в 100% случаев при обследовании больных с неясной болью в области таза, не страдающих какой-либо патологией органов таза. У 2/3 пациентов с болевыми синдромами в области туловища и конечностей выявляется миофасциальная дисфункция.
История развития взглядов на миофасциальную боль
Длительное время по поводу мышечной боли существовала, да и в настоящее время сохраняется, терминологическая путаница, связанная, прежде всего с наличием пальпируемых болезненных участков мышц.
В ХІХ в. в англоязычных и германоязычных странах в связи с этим возник термин «мышечный ревматизм». Но при этом не выявлялись характерные для болезней соединительной ткани воспалительные изменения в крови.
Субъективное ощущения боли в мышцах некоторые авторы обозначили как «идиопатическая», «травматическая» или «ревматическая» миалгия.
Термин «миофасцит», или «миофасциит» также оказался недостаточно корректным, так как воспалительного процесса при миофасциальном болевом синдроме нет.
Из теоретических предпосылок, согласно которым уплотнения в мышцах являются результатом перехода мышечного белка в фазу геля, возник термин миогелоз. Хотя в дальнейшем морфологические исследования не подтвердили данного предположения.
Тем не менее, на определенной стадии заболевания выявлены структурные изменения в зонах болезненных мышечных уплотнений. Были обнаружены группы атрофированных мышечных волокон, фиброз эндомизия, а в более поздних стадиях – выраженный фиброз. С позиций морфологических данных можно выделить две стадии формирования уплотнения – болевую (при световой микроскопии изменения не выявляются) и триггерную (определяются вазомоторные, вегетативные сдвиги, клинически обратимые).
Для обозначения локальных участков повышения мышечного тонуса Г.А. Иваничевым был предложен термин «болезненное мышечное уплотнение», который идентичен понятию «миофасциальная триггерная точка».
Но наиболее четко отражающий факт наличия боли, ее происхождения, а также следствия – нарушение функции мышц, по мнению В.А. Карлова, является термин «болевая мышечно-фасциальная дисфункция».
В разработку современной концепции триггерных точек большой вклад внесла казанская школа неврологов. Было показано, что биохимической основой формирования мышечных уплотнений является избыток кальция при дефиците макроэргических соединений, что вызывает повышение контрактильности мышечных волокон и снижение кровотока в них.
Была также предложена вертеброгенная концепция возникновения миофасциальной дисфункции. Но, по мнению В.А. Карлова и А.М.Вейна, в общемедицинской практике сегодня существует гипердиагностика остеохондроза позвоночника как причины мышечно-скелетной боли. Так, по данным Л.А.Богачевой (1996, 1998) при исследовании 4000 пациентов с болевым синдромом в мышцах спины, лишь у 5% выявлялись радикулопатии и туннельные невропатии, в то время как мышечно-скелетную дисфункцию имели 95% обследованных больных.
Поэтому, если говорить о болях в спине вертеброгенного характера, но без корешковых нарушений, то наиболее частаяпричина миофасциальных болей связана не с морфологическими изменениями в позвоночнике, а с функциональными расстройствами, которые могут сочетаться и с морфологическими. Речь идет об ограничении подвижности позвоночника в двигательном сегменте, или об обратимом блокировании, локализованном в межпозвонковых суставах, приводящем к сильным рефлекторным изменениям. Блокирование в одном участке позвоночника вызывает функциональные изменения в смежных областях в виде компенсаторной гипермобильности в отдаленных областях.
Т.о., мышечная боль в спине и конечностях – синдром, происхождение которого связано с ирритацией рецепторного аппарата в области пораженных позвоночно-двигательных сегментов или крупных суставов с болевыми реакциями мышц позвоночника и конечностей. Постоянные болевые раздражители фиксируются центральной нервной системой, что приводит к длительной дисфункции соответствующих групп мышц. Формируется порочный круг: боль – мышечный спазм – боль – мышечный спазм.
Клиническая картина миофасциального болевого синдрома
Миофасциальная болевая дисфункция имеет четкую клиническую картину, заключающуюся в возникновении мышечного спазма, наличия болезненных мышечных уплотнений в напряженных мышцах (триггерных точек), снижении объема движений пораженной мышцы и наличии зон отраженной боли.
Основой мышечно-скелетной боли является миофасциальная треггерная точка – участок повышенной раздражимости в пределах напряженных пучков скелетных мышц или мышечной фасции. Выделяют активные триггерные точки — фокусы гиперраздражимости в мышце, проявляющиеся в виде боли в месте локализации точки, а также в отдаленных, характерных для нее областях. Боль может наблюдаться и в покое, и при движении. Каждая точка имеет специфическую точку отражения болей, находящихся в пределах одного склеротома. Причем в зоне отраженной боли могут также возникать вегетативные проявления в виде изменения потливости, цвета кожи, гипертрихозов. В ответ на стимуляцию триггерных точек возникает локальный судорожный ответ («симптом прыжка») с сокращением мышцы и усилением боли.
Кроме активных, существуют латентные триггерные точки, которые встречаются чаще, чем активные. При пальпации латентных триггеров обнаруживается локальная болезненность без отражения боли в отдаленные зоны.
Латентные триггерные точки могут активироваться под влиянием провоцирующих факторов, указанных выше (переохлаждение, позотоническое перенапряжение, физическая нагрузка эмоциональный стресс, тревога и т.д.). И, наоборот, под влиянием кратковременного отдыха, тепла, адекватной терапии активная триггерная точка может переходить в латентное состояние.
В.А. Карлов выделяет три фаза течения миофасциального болевого синдрома:
- І фаза – острая. Характеризуется постоянной мучительной болью из особо активных триггерных точек.
- ІІ фаза – характеризуется возникновением боли только при движении и отсутствием в покое.
- ІІІ фаза – хроническая. При этом у пациента сохраняется некоторая дисфункция, чувство дискомфорта в соответствующей зоне. Имеются только латентные триггерные точки, сохраняющие способность к реактивации. Причем огромное значение в их реактивации имеют эмоциональное напряжение, наличие астенических, тревожных, депрессивных синдромов.
Изучая состояние вегетативной нервной системы у больных миофасциальной болью шейно-грудной локализации, мы у 85% пациентов выявили синдром вегетативной дистониии перманентного и пароксизмального типов, причем его частота нарастала с переходом болезни из острой фазы в хроническую, что сопровождалось и усилением дисфункции неспецифических систем головного мозга. Причем 2/3 пациентов свидетельствовали о наличии жалоб со стороны вегетативной нервной системы еще до развития миофасциального синдрома и усиление его после возникновения последнего.
В структуре вегето-сосудистой дистонии выделялись сегментарные и надсегментарные расстройства. На сегментарном уровне вегетативные нарушения характеризовались сосудисто-алгическими трофическими расстройствами в виде жгучих болей в затылке как самостоятельно, так и в структуре заднего шейного симпатического синдрома Барре-Льеу, а также переднего симпатического синдрома Глязера. Подобные синдромы были связаны с напряжением косой или ременной мышц головы, вызывающие прижатие позвоночной артерии, в первом случае и напряжением грудиноключично-сосцевидной мышцы с раздражением симпатических сплетений, окружающих сонную артерию – во втором.
Наличие дисфункции в верхнем отделе трапецивидной мышцы вызывает пульсирующую головную боль в височных областях. У части наших пациентов (12%) мы наблюдали явления плече-лопаточного периартроза, в виде болей и ограничения подвижности в плечевом суставе, а у 10% регистрировался синдром передней лестничной мышцы, характеризующийся парастезией, мраморностью и отечностью кисти.
Надсегментарные вегетативные нарушения проявлялись в виде психовегетативного синдрома в структуре синдрома вегетативной дистонии. Причем наиболее частыми были проявления в сердечно-сосудистой и мышечной системах. Наиболее частыми жалобами были головные боли напряжения, вазомоторные и венозные цефалгии, а также кардиалгический (сенестопатический) синдром (у 47% пациентов).
У 45% пациентов возникали диссомнические нарушения в виде расстройства засыпания и раннее пробуждение, причем лишь у 15% больных инсомния была связана с болевыми ощущениями, остальные – с тревожным состоянием и эмоциональным перенапряжением при отсутствии боли.
У 28% развивались вегетативные пароксизмы с вегетативно-висцеральными проявлениями, а также синкопы и вегетативно-вестибулярные кризы. Причем у четверти пациентов вегетативные кризы возникают сразу после появления острых миофасциальных болевых феноменов, то у 30% — на фоне хронической миофасциальной боли, а 45% больных параксизмы наблюдались до возникновения мышечно-скелетной боли и с ее проявлением участились. Формирование синдрома вегетативной дистонии является, по-видимому, с одной стороны реакцией на хроническую боль, а с другой – способствует формированию тревожной болевой личности.
Причины возникновения миофасциальных болей
Миофасциальная боль возникает при сочетании предрасполагающих и провоцирующих факторов.
Прежде всего, это нарушение двигательного паттерна, при котором развивается перенапряжение различных групп мышц. Наиболее часто у пациентов с миофасциальным болевым синдромом выявляются нарушения осанки и походки (сколиоз, сочетающийся с кифотической деформацией грудной клетки и синдромом короткой ноги, плоскостопие, длинная вторая плюсневая кость при укорочении первой).
Синдром короткой ноги часто остается без внимания врачей, так как пациенты с этим синдромом не испытывают никаких трудностей при ходьбе и, не чувствуют неустойчивости. Однако, по данным Д. Тревел, В. А. Карлова разница в длине ног даже в 3 – 4 мм у детей ведет к скручиванию (дисторсии) таза и развитие S-образного сколиоза. В свою очередь это приводит к развитию функциональных блокад позвоночных двигательных сегментов и формированию латентных триггерных точек в мышцах спины и шеи. Нескорригированная разница в длине ног с возрастом увеличивается, ухудшая биомеханику позвоночника и поддерживая миофасциальную дисфункцию. По данным наших исследований разница в длине ног среди 141 больного с мышечно-скелетной боли в области шеи и плечевого пояса составила 1,2+ 0,4 см.
К перегрузке мышц шеи, плечевого пояса и возникновению миофасциального болевого синдрома приводит также сутулость (кифотическая деформация грудного отдела позвоночника), наиболее частыми причинами которой являются болезни Шейермана-Мау, последствия рахита, наследственность.
Среди причин развития миофасциальной боли можно назвать короткие плечи при удлиненном туловище, вызывающие напряжение мышц плечевого пояса и активацию триггерных пунктов, расположенных в трапециевидной мышце и в мышце, поднимающей лопатку.
Одним из факторов риска можно назвать позное напряжение, возникающее при неправильной позе и соответственно неоптимальном балансе нагрузки на мышцы или вынужденном сохранении однообразной позы в течение длительного времени по роду своей работы.
Триггерные точки может активировать также долгое сохранение однообразной позы во время глубокого сна. К нарушению стереотипа движений всего тела и появлению асимметрий тела приводит длительная иммобилизация конечностей после переломов.
Пролонгированной активности миофасциальных триггерных точек способствует длительное сдавление мышц ремнями сумки, тяжелым пальто, тугим воротником, корсетами, ремнем.
К провоцирующим факторам можно отнести общее и местное переохлаждение мышц, часто сочетающееся с физическим перенапряжением.
Нельзя забывать о роли острого и хронического эмоционального стресса в развитии мышечных болей. Эмоциональное напряжение всегда сопровождается напряжением мышечным. У тревожных личностей даже после прекращения стрессового воздействия мышц продолжают находиться в сокращенном состоянии, а в состоянии хронического стресса это приводит к изменению стереотипа движений. Изменение позы приводит к перегрузкам мышц и появлению болей формируется порочный круг: эмоциональный стресс – изменение двигательного стереотипа – напряжение мышц – боль – усиление стресса.
Кроме того, при эмоциональных нарушениях, ослабляется нисходящая антиноцецептивная импульсация на задние рога, что приводит к снижению порога болевой чувстсвительности и повышению болевых ощущений. У тревожных личностей даже неболевая импульсация с мышц воспринимается как боль, которая вызывает мышечное напряжение, в свою очередь усиливающее боль.
Одним из факторов риска миофасциальной боли является слабый мышечный корсет. Непривычная длительная работа нетренированных мышц приводит к развитию болезненного мышечного напряжения и активации триггерных точек. Особенно характерно это для лиц умственного труда.
Частой причиной развития миофасциальной болевой дисфункции является соматическая патология, сопровождающаяся импульсацией с пораженного внутреннего органа и приводящая к защитному напряжению соответствующих мышц. Так, коронарная патология может сопровождаться появлением напряжения и боли в лестничных мышцах, малой и большой грудной, подключичной мышцах. А уже от триггерных точек в этих мышцах боль иррадиирует в над-, под- и межлопаточную области.
При гинекологической патологии болевые ощущения, вызванные напряжением мышц, появляются внизу живота, в пояснице,области крестца.
Гастроэтерологическая патология сопровождается миофасциальной болью в паравертебральных областях. Необходимо помнить, что у половины больных с хронической миофасциальной болью наблюдается витаминная недостаточность, особенно витаминов группы «В», фолиевой, аскорбиновой кислоты.
Таким образом, предрасполагающими и провоцирующими факторами развития миофасциального болевого синдрома являются следующие:
1. Нарушение осанки и походки, а также аномалии развития:
- асимметрия тела за счет разной длины ног;
- S-образный сколиоз;
- уменьшенные размеры одной половины таза;
- кифотическая деформация грудного отдела позвоночника;
- плоскостопие;
- короткие плечи при удлиненном туловище;
- длинная вторая плюсневая кость при укороченной первой.
2. Функциональные блокады в позвоночных двигательных сегментах.
3. Позное напряжение в нефизиологическом положении или длительная иммобилизация.
4. Перегрузка нетренированных мышц.
5. Сдавление или растяжение мышц.
6. Эмоциональный стресс, астенический, тревожный, депрессивный синдромы.
7. Заболевания внутренних органов.
Таким образом, имея пред собой пациента с мышечной болью, врачу необходимо выявить в наличии указанных факторов риска, а также причин, приводящих к возникновению боли, что важно для адекватной терапевтической коррекции.
Нужно также помнить, что миофасциальный болевой синдром встречается независимо от остеохондроза позвоночника, но может возникать как осложнение вертеброгенного рефлекторного мышечно-тонического синдрома. В этом случае на фоне болезненного мышечного спазма появляются активные триггерные точки, характерные для миофасциальной боли.
Диагностика миофасциального болевого синдрома
Наличие мышечной боли требует, прежде всего, исключения воспалительной этиологии, а также исключения вертеброгенной компрессионной корешковой и спинальной патологии.
Диагностика миофасциального болевого синдрома требует правильной техники пальпации для выявления триггерных точек. Рекомендуется растягивать мышцы по длине на грани стимуляции боли, при этом среди расслабленных мышц пальпируется тяж в виде тугого шнура, вдоль которого и выявляется точка максимальной болезненности, надавливание на которую вызывает отраженную боль.
Существуют способы глубокой пальпации, когда кончики пальцев следуют поперек мышечного волокна, и клещевой пальпации, при которой брюшко мышцы захватывается большим и другими пальцами и прокатывается между ними с целью выявления тяжей. При постановке диагноза можно ориентироваться на следующие критерии (Тревелл Д.Г., Симонс Д.Г., 1989):
- Характерна связь боли с физической перегрузкой, познотоническим напряжением или прямым переохлаждением;
- В мышцах определяются плотные болезненные тяжи. Отсутствует гипо- или атрофия мышц;
- Боль распространяется в отдаленные от напряженной мышцы области;
- В пределах напряженных мышц пальпируются участки еще большего мышечного уплотнения, болезненность которого резко усиливается при надавливании – «симптом прыжка»;
- Отраженная боль воспроизводится при сдавлении или проколе триггерных точек;
- Устранимость симптомов при специфическом местном воздействии на напряженную мышцу.
Среди указанных критериев одним из решающих пунктов диагностики является нахождение активной триггерной точки и воспроизводимость боли.
Лечение миофасциальной боли
Лечение миофасциальной боли состоит из нескольких направлений. Первое направление – устранение причин, вызывающих боль, оно же является средством профилактики мышечно-скелетной болевой дисфункции.
Нарушенная осанка нуждается в ортопедической коррекции и создании правильного двигательного стереотипа и мышечного корсета с помощью патогенетического комплекса упражнений.
При синдроме укороченного полутаза пациентам рекомендуется подкладывать под ягодицы в положении сидя подушечку, призванную компенсировать разность высоты сторон таза.
Для коррекции диспропорции І и ІІ плюсневых костей (стопа Мортона) рекомендуется ношение специальных стелек с утолщением на 0,3 – 0,5 см под головкой І плюсневой кости.
При выявлении функциональных блокад суставов применяется мануальная терапия для восстановления нормальной подвижности (мобилизации) блокированного сустава.
Второе направление – лечение болевого синдрома, связанного с миофасциальной дисфункцией. Его можно разделить на немедикаментозный и медикаментозный способы, применяющиеся как самостоятельно, так и в сочетании. Наиболее эффективным является постизометрическая релаксация пораженной мышцы. Суть метода заключается в первоначальном растяжении пораженной мышцы, а затем в работе в изометрическом режиме в течение 10 с. Последующим дальнейшим растяжением и повторением изометрического напряжения. Прием повторяется 3-5 раз в зависимости от выраженности напряжения мышцы.
Д.Тревелл и Д. Симонсом предложена пункция триггерных точек иглой для инъекций с введением новокаина или без него (сухая пункции). После прокалывания триггерной точки основные симптомы (локальный судорожный ответ, отраженная боль, локальная болезненность) исчезают, а мышечный тяж расслабляется.
Подобным эффектом обладает правильно выполненная так называемая ишемическая компрессия триггерной точки пальцем (акупрессура). По мере уменьшения боли давление на точку увеличивают. Процесс акупрессуры продолжается индивидуально в каждом конкретном случае.
В комплекс лечения следует включить массаж, физиотерапевтические процедуры.
На современном этапе для лечения миофасциальных болевых синдромов разработаны специальные акупунктурные методики, которые являются одним из самых перспективных направлений. Акупунктура хорошо сочетается с любыми другими методами лечения и способна усиливать действие медикаментозной терапии. Кроме того, в процессе лечения проявляются и другие лечебные эффекты, характерные для иглорефлексотерапии. Например, мощное антистрессовое действие и сосудорегулирующий эффект.
Медикаментозная терапия миофасциального болевого синдрома имеет в свою очередь два направления:
- Воздействие на порочный круг: мышечный спазм – боль – мышечный спазм. Патогенетически обоснованным является назначение миорелаксантов, уменьшающих поток болевых импульсов с периферии. В арсенале врачей в настоящее время имеются миорелаксанты – сирдалуд, баклофен, мидокалм.
- Воздействие на функциональное состояние лимбико-ретикулярных структур, от которых в определённой степени зависит переход боли в хроническую при формировании синдрома вегетативной дистонии с развитием тревожных, депрессивных и астенических реакций.
С этой целью назначаются ГАМК – эргические препараты (ноофен, пикамион, адаптол), седативные средства, трициклические антидепрессанты и ингибиторы обратного захвата серотонина, а также вегетотропные препараты типа белласпона. Такая терапия усиливает центральные антиноцицептивные влияния, что способствует более быстрому купированию болевого синдрома. Кроме того, целесообразно в комплекс лечения включать акупунктуру с использованием точек, применяемых при вегетативной дистонии.В комплекс лечения могут включаться витамины группы В у данной категории пациентов.
Третье направление – реабилитация пациентов с миофасциальной болевой дисфункцией. Главная задача реабилитации – создать новый правильный двигательный стереотип, научить пациента умению владеть своим телом, контролировать состояние своих мышц, создать или укрепить мышечный корсет. Основное внимание при этом отводится патогенетическому комплексу корригирующих (в том числе с использованием постизометрической релаксации и акупрессуры) и общеукрепляющих упражнений, приводящих при правильном выполнении к исправлению дефектов осанки.
Важной задачей врача является также повышение медицинской культуры пациента, который должен понимать причины возникновения мышечных болей и знать способы их предотвращения.
В нашей практике мы стараемся сочетать все эти принципы в лечении миофасциальных болевых синдромов. Это позволяет получать выраженную положительную динамику в лечении пациентов с запущенными миофасциальными дисфункциями.
rinos-clinic.ru

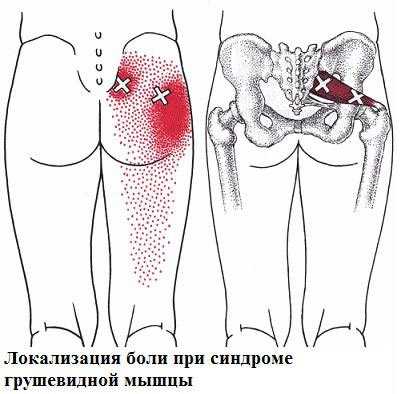 Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.
Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.
